Черевний ключ
Найшвидший двигун для аналізу живота
- Додому
- Увійти
- Зареєструйтесь
- Категорії
- ПЕРЕДАЧНА МЕДИЦИНА
- ГЕПАТОПАНКРЕАТОБІЛІЯР
- ГАСТРОЕНТЕРОЛОГІЯ
- ШЛУНКОВО-кишкова хірургія
- ЗАГАЛЬНІ
- НЕФРОЛОГІЯ
- УРОЛОГІЯ
- Про
- Золоте членство
- Більше посилань
- Черевний ключ
- Ключ від анестезії
- Основниймедичний ключ
- Отоларингологія та офтальмологія
- Кістково-м’язовий ключ
- Neupsy Key
- Медсестра Ключ
- Акушерська, гінекологічна та дитяча
- Онкологія та гематологія
- Пластична хірургія та дерматологія
- Клінічна стоматологія
- Ключ радіології
- Грудний ключ
- Ветеринарна медицина
- Зв'язок
- Стоматологічний ключ
Гастропарез є ускладненням тривалого цукрового діабету 1 та 2 типу. Симптоми, пов’язані з гастропарезом, включають раннє насичення, тривалу повноту після їжі, здуття живота, нудоту та блювоту та біль у животі. Смертність збільшується у пацієнтів з діабетичним гастропарезом. У підгрупи пацієнтів з діабетичним гастропарезом спостерігається пілороспазм, що призводить до обструктивного гастропарезу. Сучасні підходи до лікування включають вдосконалення контролю рівня глюкози за допомогою інсуліну та призначення протизапальних препаратів, прокінетичних засобів та електричну стимуляцію шлунка. Майбутні напрямки включають вдосконалене консультування щодо дієти на основі швидкості спорожнення шлунка, системи безперервної доставки інсуліну з моніторингом, посиленим сенсором глюкози, та препарати для корекції нервових та електричних відхилень шлунка.
Ключові моменти
Гастропарез - це уповільнене спорожнення шлунка за відсутності обструкції, ускладнення, яке вражає пацієнтів із цукровим діабетом 2 типу, а також цукровим діабетом 1 типу.
Симптоми, пов'язані з гастропарезом, неспецифічні, і діагнози слід підтверджувати за допомогою тестів на спорожнення шлунка.
Пацієнти часто мають надлишкову вагу та мають дефіцит харчових речовин.
Обструктивний гастропарез, підгрупа гастропарезу, спричинений дисфункцією пілоричної оболонки, і ін’єкції ботулотоксину А можуть бути корисними.
Тенденційні постпрандіальні екскурсії глюкозою з постійними засобами моніторингу глюкози у дозуванні та термінах введення інсуліну хворим на цукровий діабет з гастропарезом.
Вступ
Коли гастропарез вражає пацієнтів із цукровим діабетом 1 типу (T1DM) або цукровим діабетом 2 типу (T2DM), наслідки особливо важкі. Симптоми, пов’язані з гастропарезом, такі як раннє насичення, тривала повнота, нудота та блювота неперетравленою їжею, не тільки знижують якість життя, але й ускладнюють труднощі в контролі рівня глюкози в крові.
Гастропарез визначається як затримка спорожнення вживаної їжі за відсутності механічної обструкції шлунка або дванадцятипалої кишки. Багато хворих на цукровий діабет (як і їхні лікарі) не оцінюють розвитку гастропарезу. У хворих на цукровий діабет з гастропарезом всередину їжа не спорожняється протягом передбачуваного періоду часу; таким чином, передбачуване поглинання поживних речовин не є реальністю. Отже, обрана доза та терміни терапії інсуліном для контролю глюкози після їжі можуть бути невідповідними.
У багатьох пацієнтів з гастропарезом нестабільний постцибальний рівень глюкози призводить до коливань від гіпоглікемії до важкої гіперглікемії та навіть кетоацидозу. Сама гіперглікемія викликає шлункові дисритмії та уповільнює спорожнення шлунка. Пацієнтів часто відвідують у відділеннях невідкладної допомоги через низький рівень глюкози, важку гіперглікемію або кетоацидоз. У цих випадках необхідно враховувати гастропарез як основний стан.
На додаток до протизапальних та прокінетичних медикаментозних методів лікування, пацієнтам з діабетичним гастропарезом також потрібно змінити свій раціон харчування та терміни та дозування інсуліну, щоб краще відповідати повільному спорожненню спожитої їжі. У цій статті розглядаються епідеміологія, патофізіологія, клінічна картина, діагностичне тестування та лікування діабетичного гастропарезу.
Вступ
Коли гастропарез вражає пацієнтів із цукровим діабетом 1 типу (T1DM) або цукровим діабетом 2 типу (T2DM), наслідки особливо важкі. Симптоми, пов’язані з гастропарезом, такі як раннє насичення, тривала повнота, нудота та блювота неперетравленою їжею, не тільки знижують якість життя, але й ускладнюють труднощі в контролі рівня глюкози в крові.
Гастропарез визначається як затримка спорожнення вживаної їжі за відсутності механічної обструкції шлунка або дванадцятипалої кишки. Багато хворих на цукровий діабет (як і їхні лікарі) не оцінюють розвитку гастропарезу. У хворих на цукровий діабет з гастропарезом всередину їжа не спорожняється протягом передбачуваного періоду часу; таким чином, передбачуване поглинання поживних речовин не є реальністю. Отже, обрана доза та терміни терапії інсуліном для контролю глюкози після їжі можуть бути невідповідними.
У багатьох пацієнтів з гастропарезом нестабільний постцибальний рівень глюкози призводить до коливань від гіпоглікемії до важкої гіперглікемії та навіть кетоацидозу. Сама гіперглікемія викликає шлункові дисритмії та уповільнює спорожнення шлунка. Пацієнтів часто відвідують у відділеннях невідкладної допомоги через низький рівень глюкози, важку гіперглікемію або кетоацидоз. У цих випадках необхідно враховувати гастропарез як основний стан.
На додаток до протизапальних та прокінетичних медикаментозних методів лікування, пацієнтам з діабетичним гастропарезом також потрібно змінити свій раціон харчування та терміни та дозування інсуліну, щоб краще відповідати повільному спорожненню спожитої їжі. У цій статті розглядаються епідеміологія, патофізіологія, клінічна картина, діагностичне тестування та лікування діабетичного гастропарезу.
Епідеміологія
Нещодавнє оновлення повідомило, що в Північній Америці та Карибському басейні перебуває понад 36 мільйонів хворих на діабет, і більшість із них страждають на СД2. Оцінки поширеності гастропарезу при T1DM дуже різняться. Хоча у третинних центрах до 40% пацієнтів з Т1ДМ мають гастропарез, опитування в окрузі Олмстед, штат Міннесота, показали поширеність 5%.
Подібним чином у спеціалізованих центрах у 10% - 30% пацієнтів із СД2 спостерігається гастропарез; в окрузі Олмстед поширеність становила 1%. Ці відмінності, ймовірно, відображають упередженість відбору, оскільки у вищих медичних центрах спостерігається більше пацієнтів з діабетом та ускладненнями порівняно з опитуваннями пацієнтів у громаді. Тим не менше, через збільшення кількості пацієнтів із СД2, ця популяція представляє найбільшу групу пацієнтів з гастропарезом.
Кількість хворих на діабет у всьому світі продовжує зростати. Всесвітня організація охорони здоров’я підрахувала, що в 2013 році майже 350 мільйонів людей страждали на діабет (головним чином T2DM), і прогнозована смертність від діабету подвоїться до 2030 року (www.who.int/mediacentre/factsheets/fs312/es/). Припускаючи низьку оцінку захворюваності на гастропарез при СД2 у 1%, принаймні 5 мільйонам хворих на діабет, ускладнених гастропарезом, буде потрібна спеціалізована діагностика та догляд.
Гастропарез еволюціонує з часом, імовірно, як гостра та хронічна гіперглікемія, а знижена сигналізація про інсулін та інсуліноподібний фактор росту (IGF-1) призводить до пошкодження інтерстиціальних клітин Кахаля (МКК) та кишкових нейронів шлунка. Протягом 10-річного періоду приблизно у 5,2% пацієнтів з Т1ДМ розвивався гастропарез, тоді як у 5 разів менше (1%) пацієнтів з Т2ДМ розвивався гастропарез за той самий період. Хоча хороший контроль рівня глікемії запобігає або затримує багато хронічних ускладнень T1DM, вплив належного контролю глюкози на початок або прогресування гастропарезу при T1DM невідомий. У хворих на цукровий діабет з гастропарезом часто спостерігається багато хронічних ускладнень діабету (ретинопатія, нефропатія) та посилене використання в лікарні. У деяких пацієнтів гастропарез є першим діабетичним, нейропатичним ускладненням.
Порівняно з T2DM, пацієнти з T1DM з гастропарезом молодші, худіші і, як правило, мають більш серйозні затримки спорожнення шлунка. Смертність зростає у хворих на цукровий діабет, коли у них розвивається гастропарез, і, як правило, це пов'язано з серцево-судинними подіями в порівнянні з хворими на цукровий діабет без гастропарезу.
Нормальна нервово-м’язова активність шлунка після їжі
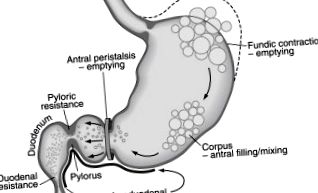
Нормальний шлунок виконує ряд складних нервово-м’язових заходів у відповідь на прийом твердої їжі. По-перше, очне дно розслабляється, щоб вмістити об’єм вживаної їжі (рис. 1). Для нормального розслаблення фундального відділу потрібен цілий блукаючий нерв, який опосередковується кишковими нейронами, що містять оксид азоту. Розслаблення очного дна дозволяє розміщувати їжу без надмірного розтягування на фундальних стінках.
По-друге, тіло і антральний відділ виробляють періодичні перистальтичні хвилі, які змішують або розтирають поглинені тверді речовини у дрібні частинки, які називаються хімусом. Хвилі змішують частинки їжі, пепсин та кислоту, щоб підготувати проковтнуту їжу до спорожнення. Перистальтичні хвилі в тілі-антральному відділі виникають із частотою 3 скорочень в хвилину, частотою, яка визначається клітинами шлункового кардіостимулятора (ICC), які зазвичай деполяризуються та реполяризуються зі швидкістю 3 цикли в хвилину (cpm) (див. Рис. 1; Рис. 2). Повільні хвилі (потенціали кардіостимулятора) виникають при більшій кривизні шлунка між очним дном і проксимальним тілом (див. Рис. 2) і мігрують в окружному та аборальному напрямку зі збільшенням швидкості в дистальному відділі антрального відділу. Повільні хвилі приводять круговий м’яз шлунка до порогу деполяризації та скорочень, які виникають у відповідь на вивільнення ацетилхоліну. Потенціал дії та плато синхронізується з повільною хвилею з частотою 3-хв, що призводить до координованих перистальтичних скорочень 3-х хвилин.
Патофізіологія діабетичного гастропарезу
Нейропатія шлунка та калопатія в діабетичному гастропарезі
Біопсії шлункового тіла у повній товщині у пацієнтів з T1DM та T2DM та гастропарезом вказують на те, що захворювання є насамперед захворюванням кишково-кишкових нейронів та ICC. Ми знаємо, що ICC вичерпуються (
Аномалії розслаблення фундука
Розслаблення очного дна під час прийому їжі вимагає нормальної функції блукаючого нерва та вивільнення оксиду азоту з гальмівних нейронів. У хворих на діабет очне дно не може нормально розслабитися (рис. 3). ICC функціонують також як рецептори розтягування. Втрата нітрергічних нейронів плюс відсутність МКК може спричинити погану релаксацію фундального відділу та зниження шлункової ємності при гастропарезі.
Розлади Корпуса-Антрума
Тіло та антральний відділ здійснюють змішування та спорожнення шлунку. При діабетичному гастропарезі скорочення корпус-антрального відділу неефективні, хоча шари гладких м’язів здаються нормальними. Таким чином, виснаження МКК та наявність аномальних кишкових нейронів є механізмами нервово-м’язової дисфункції шлунка. Втрата кишкових нейронів призводить до меншого вивільнення ацетилхоліну при скороченнях і меншої кількості оксиду азоту для розслаблення гладких м’язів. Виснаження МКК пов'язане з наявністю шлункових дисритмій та втратою нормального міоелектричного ритму 3-хв. Шлункові дисритмії варіюються від тахігастрії до брадигастрії та різноманітних аберантних провідних шляхів у тілі-антральному відділі. Шлункові дисритмії знижують ефективність та появу нормальних шлункових перистальтичних хвиль і, таким чином, призводять до повільного спорожнення шлунка та гастропарезу (див. Рис. 3). Корекція шлункової дисритмії за допомогою домперидону, периферичного антагоніста дофаміну 2, покращення симптомів у верхній частині шлунково-кишкового тракту (ШКТ), що свідчить про те, що дисритмія корелює із симптомами.
Порушення розслаблення пілорики
Пілоричний сфінктер також регулює спорожнення шлунка. Пілорус забезпечує опір потоку та функцію просіювання для частинок, оскільки антральні перистальтичні хвилі виводять хімус з антрального відділу в дванадцятипалу кишку (див. Рис. 1). Розслаблення пілоричного сфінктера для забезпечення потоку опосередковується оксидом азоту, що виділяється з кишкових нейронів. У підгрупи пацієнтів з ідіопатичним та діабетичним гастропарезами пілороспазм (недостатність розслаблення пілоричної тканини в координації з антральними перистальтичними хвилями) призводить до гастропарезу (див. Рис. 3). У пацієнтів з гастропарезом необхідно виключити механічну непрохідність пілорусу або постбульбарної дванадцятипалої кишки, спричинену виразковою хворобою або раком.
Клінічна презентація
Симптомами, пов’язаними з діабетичним гастропарезом, є раннє насичення, тривала повнота, здуття живота, нудота і блювота, дискомфорт у животі та біль. Ці симптоми нечіткі та неспецифічні. Приблизно у 20% пацієнтів ці симптоми розвиваються гостро та з гарячковою хворобою. Ці симптоми можуть спричинити різноманітні захворювання, при цьому слід враховувати біль у животі та інші симптоми, крім гастропарезу.
Нудота є найбільш набридливим і переважаючим симптомом у хворих на цукровий діабет з гастропарезом. Тим не менше, слід враховувати нудоту, спричинену гастроезофагеальною рефлюксною хворобою (ГЕРХ) або запорами або хворобою жовчного міхура, поширеними порушеннями у пацієнтів з діабетом. Нудота, пов’язана з гастропарезом, зазвичай знаходиться в епігастрії і, як правило, посилюється після прийому їжі. Блювота містить пережовану їжу. Поширена тривалість наповнення шлунка та нечіткий дискомфорт в епігастрії. Симптоми подібні у пацієнтів з T1DM та T2DM, хоча пацієнти з T2DM, як правило, мають більшу повноту та здуття живота. У таблиці 1 наведено демографічні параметри та симптоми у пацієнтів з T1DM та T2DM та гастропарезом. На відміну від пацієнтів з ідіопатичним гастропарезом, менша кількість хворих на цукровий діабет з гастропарезами відзначають біль як переважаючий симптом.
| Жінки (%) | 70 | 76 | ||||
| Вік (y) | 39 ± 11 | 53 ± 11 | P P P 1c | 8,3 ± 2 | 7,4 ± 1,7 | P P P P Скорочення: ІМТ, індекс маси тіла, розрахований як вага у кілограмах, поділена на квадрат зросту в метрах; GCSI, Індекс клінічної тяжкості гастропарезу; GET, тест на спорожнення шлунка; HbA 1c, гемоглобін A 1c .
У деяких пацієнтів (20%) з гастропарезом біль у животі є переважним симптомом. Біль слід оцінювати окремо від інших симптомів, пов'язаних з гастропарезом, намагаючись визначити конкретну причину болю. Потрібно виключити хронічний холецистит, виразкові хвороби та синдром черевної стінки. Біль у шлунку може бути спричинений пілороспазмом або чутливістю шлунку до розтягування у пацієнтів з гастропарезом. У пацієнтів з гастропарезом необхідно виключити механічну непрохідність пілорусу, спричинену виразкою або раком. Фізичне обстеження може бути нормальним або виявляти ожиріння або недоїдання, ретинопатію, нейропатію або авітаміноз (хейлоз). Ожиріння у пацієнтів із СД2 є фактором ризику гастропарезу. Огляд черевної порожнини може показати розпирання, сплеск послідовності або позитивний знак Карнетта. Позитивний знак Карнетта вказує на те, що біль у животі виникає через синдром черевної стінки, вторинний защемленню нерва або запаленню, часто розташованому на загоєному місці розрізу. Стандартні лабораторні дослідження зазвичай є нормальними. Рівні гемоглобіну A 1c мають широкий діапазон. Слід вимірювати рівень тиреотропного гормону та кортизол натще, щоб визначити наявність хвороби Аддісона та гіпотиреозу. Рівень вітаміну D часто низький. Тести на гастропарез та шлункову дисритміюТвердофазний тест на спорожнення шлункаТести на гастропарез та дисритмію шлунка - це сцинтиграфія ядерної медицини, бездротова ендоскопія капсул та електрогастрографія (ЕГГ). Ці тести слід проводити після верхньої ендоскопії, щоб виключити механічну обструкцію, яка викликає симптоми, подібні до гастропарезу. Найбільш стандартизованим тестом на спорожнення шлунка є мічена технецієм їжа на основі яєчного альбуміну з низьким вмістом жиру. Пацієнт повинен припинити прокінетичні засоби за 7 днів до тесту, швидко після опівночі, а рівень глюкози в крові в день тесту повинен бути менше 270 мг/дл. Одразу після того, як пацієнт поглине 257-калорійну їжу, отримують 1-хвилинну сцинтиграму з пацієнтом у сидячому положенні, а потім протягом 1 хвилини щогодини протягом 4 годин. Нормальне спорожнення шлунка становить 39% або менше їжі, що зберігається через 2 години, та 9% або менше, що зберігається через 4 години. Таким чином, гастропарез діагностується шляхом задокументованої ретенції 40% і більше через 2 години або 10% і більше через 4 години. Твердофазний тест на спорожнення шлунка також важливий, оскільки у деяких пацієнтів, які мають симптоми, пов’язані з гастропарезом, спостерігається швидкий синдром спорожнення або демпінгу шлунка. При демпінг-синдромі утримується менше 30% тестової їжі протягом 60 хвилин. Тест на рухливість бездротової капсулиТест на рухливість бездротової капсули вимірює внутрішньопросвітній рН та тиск. Капсулу ковтають під час прийому поживного батончика, який містить таку ж кількість калорій, як і тестовий прийом їжі. Подальше вживання їжі не дозволяється протягом 5 годин. Якщо капсула не спорожняється зі шлунку в дванадцятипалу кишку за 5 годин, то діагностується затримка спорожнення шлунка. Також вимірюється час проходження тонкої кишки та товстої кишки, і результати можуть допомогти у визначенні основної патофізіології інших симптомів ШКТ. ЕлектрогастрографіяЕлектрогастрографія - це метод реєстрації міоелектричної активності шлунка неінвазивним методом. Електроди електрокардіографічного типу розміщують на епігастрії, а міоелектричний сигнал реєструють до і після водної навантаження або тесту на поживні речовини. Нормальна міоелектрична активність шлунка (2,5–3,7 cpm), як правило, зростає після тесту на водне навантаження. Шлункові дисритмії визначаються як тахігастрії (3,5–10 cpm) або брадигастрії (1–2,5 cpm). Тахігастрії та брадигастрії пов'язані з втратою МКК; з іншого боку, нормальний ритм 3-хв-хв пов'язаний з наявністю нормальної кількості МКК. Підгрупа пацієнтів з гастропарезом має нормальну або підвищену електричну активність 3-хвилини на хвилину, що суперечить знахідці, яка вказує на можливість обструктивного гастропарезу, вторинного внаслідок пілоричного стенозу або пілороспазму (рис. 4).
|