Вирішивши
Крок 1: Чи відповідає ціль пацієнту?
Якщо ваш пацієнт продовжує відчувати проблеми з контролем рівня цукру в крові, спочатку оцініть, чи відповідають цілі цукру в крові та A1c.
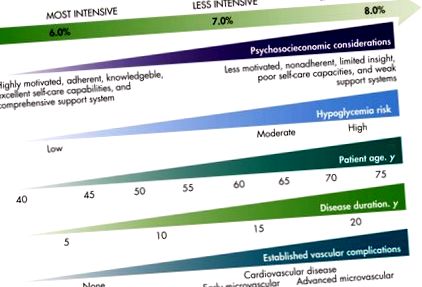
Лікарі повинні індивідуально визначати цілі з пацієнтом для тих, хто має середній ризик розвитку гіпоглікемії, використовуючи клінічне судження та згоду пацієнта. Пацієнтам із кінцевою або термінальною супутньою патологією слід підтримувати рівень глюкози, що запобігає катаболізму та симптоми, такі як A1C> 8%, що відповідає середньодобовому цукру в крові 183 в/в
Крок 2: Чи є інсулін під час прийому їжі відповідним підходом?
Крок 3: Чи достатня доза базального інсуліну?
- Перш ніж приймати рішення про перехід пацієнта на інсулін під час їжі, рекомендується спочатку пацієнту приймати базальний інсулін.
- Якщо доза базального інсуліну ще не становить 0,5-1,0u/kg, подальше титрування базального інсуліну може бути корисним перед переходом пацієнта на інсулін під час прийому їжі.
- Простий підхід полягає в тому, щоб пацієнти збільшували свою базальну дозу на 1 одиницю щодня, доки глюкоза в крові натще не досягла мети.
Крок 4: Чи дотримується пацієнт свого плану лікування?
Якщо ваш пацієнт все ще не може контролювати рівень цукру в крові після того, як ви визначили, що його ціль А1С та їх базальна доза є відповідними, оцініть, чи дотримується пацієнт плану лікування. Перегляньте журнали вмісту глюкози в крові пацієнта, якщо вони є, щоб оцінити рівень цукру в крові натщесерце та після їжі та схеми, які можуть свідчити про невідповідність.
Також оцініть, чи є якісь накладені фактори (додані глюкокортикоїди тощо). Якщо в цих областях є проблеми, рекомендується вирішити їх, перш ніж переходити за межі базального інсуліну.
Кілька питань, які слід розглянути у пацієнта або оцінити, щоб визначити, чи є проблема дотримання.
- Який інсулін ви приймаєте і коли його приймаєте?
- Де ви берете свої знімки і як обертаєте сайти?
- Як часто ви пропускаєте постріл?
- Що пройшло добре? У чому були проблеми?
- Чи були у вас проблеми з дієтою та планом фізичних вправ?
- Коли ви востаннє відвідували навчальний клас з діабету, і що, на вашу думку, було корисним?
Крок 5: Який варіант інсуліну для їжі буде найкращим?
Після того, як ви визначите, що інсулін під час їжі є відповідним підходом, обговоріть зі своїм пацієнтом, чи буде базальна/болюсна терапія або попередньо змішаний інсулін кращим варіантом лікування. Нижче наведено описи, а також плюси і мінуси, щоб допомогти вам і вашому пацієнту подумати, який із підходів може бути найкращим.
Базальна + болюсна інсулінотерапія
- Щоб почати з базальної (фонової) + болюсної (час прийому їжі) інсулінотерапії, додайте швидкодіючий інсулін до фонового інсуліну, починаючи з однієї дози під час найбільшого прийому їжі.
- Фон + швидка дія інсулінотерапії часто є найкращим вибором інсуліну під час їжі у пацієнтів, які мають непередбачуваний графік або які не їдять їжу щодня в один і той же час.
| Фон + швидкодіючий інсулін забезпечує більшу гнучкість. Ви можете відкоригувати споживання інсуліну, щоб він відповідав менш регулярним графікам та більш/менше споживання вуглеводів. | Пацієнтам може знадобитися робити 2-5 ін'єкцій щодня залежно від того, скільки прийомів їжі потребує інсуліну під час їжі. Деякі люди також поділяють інсулін тривалої дії на вранці та ввечері. |
| Дослідження показали, що додавання лише однієї дози їжі швидкодіючого інсуліну на день, даної перед найбільшим прийомом їжі, покращує глікемічний контроль майже настільки, наскільки додавання 2-3 доз на день vii . | При додаванні інсуліну швидкої дії під час обіду це може призвести до зниження рівня глюкози в крові перед сном, а це може вимагати меншої дози фонового інсуліну. |
| Для багатьох пацієнтів це легший перехід, оскільки вони вже знаходяться на тлі інсуліну і розуміють, як працює інсулін. | Існує дві доплати за базальний/болюсний інсулін. Одна допоміжна плата - за інсулін у фоновому режимі, а одна - за інсулін під час їжі. Пацієнтам потрібно буде носити з собою інсулін, але наявність ручок допомогло дещо полегшити цю проблему. |
Використання попередньо змішаного інсуліну
- Премікс інсуліну - це комбінація інсуліну швидкої або короткої дії з проміжним (NPH) інсуліном, змішаним в одній пляшці (флаконі).
- Ця комбінація може контролювати рівень глюкози в крові як після їжі, так і між їжею.
- Його можна вводити як 1 (перед найбільшим прийомом їжі) пострілу на день, але найчастіше у вигляді 2-3 ін’єкцій на день (одна доза перед сніданком і одна перед вечерею).
- Часто найефективніше починати інсулін із попереднього змішування з найбільшої їжі пацієнта.
| Премікс інсуліну має лише одну доплату і найкраще підходить для пацієнта з досить передбачуваним графіком регулярного прийому їжі та меншим ризиком гіпоглікемії. | Пацієнти повинні їсти регулярно, інакше у них буде більший ризик гіпоглікемії. |
| Пацієнтам часто потрібно менше уколів (1-2 на день), ніж базальна/болюсна терапія. | Нічна гіпоглікемія може викликати більшу стурбованість при попередньо змішаному інсуліні. |
| Премікс R & N має найнижчу вартість. | Премікс Regular & NPH має більший ризик розвитку гіпоглікемії. |
| Премікс Humalog 50/50 - це варіант для пацієнтів, яким потрібні більші дози швидкодіючого компонента через високу кількість вуглеводів. | Існує підвищена потреба між закусками. |
i Inzucchi S, Bergenstal R, Buse J. Управління гіперглікемією при діабеті 2 типу: підхід, орієнтований на пацієнта. Догляд за діабетом 2012.
iv Інформаційний бюлетень про HHN
v Аларкон-Касас Райт, Гірш. Проблеми використання глікемічних біомаркерів при цукровому діабеті: роздуми про гемоглобін А1С, 1,5-ангідроглюцитол та гліковані білки, фруктозамін та глікований альбумін. Спектр діабету 2012; 25: 141-148.
vi Ісмаїл-Бейджі Ф та ін. Ann Intern Med 2011; 154: 554-559
vii Davidson MB, Raskin P, Tanenberg, R, Vlajnic A, Hollander P. Поетапний підхід до інсулінотерапії у пацієнтів із цукровим діабетом 2 типу та недостатністю лікування базальним інсуліном. Ендокринна практика. 2011; 17: 3: 395-402.
1 Примітка: ці цілі не ґрунтуються на фактичних даних, а є консенсусною думкою. Цілі для будь-якого пацієнта повинні бути додатково індивідуалізовані на основі переваг пацієнта та клінічного судження.
2 Цілі перед їжею для пацієнтів з високим ризиком розвитку гіпоглікемії можуть відрізнятися і повинні бути індивідуалізованими.
- Ендокринні руйнівники - Гормональні ефекти токсинів - Мережа жіночого здоров’я
- Ін’єкції жиру як шкірні наповнювачі Американське товариство пластичних хірургів
- Футуристичне спортивне харчування; Глобальна їжа, здоров’я та суспільство
- Extra Protein, Extra Performance Office для науки та суспільства - Університет Макгілл
- Лікування геністеїном покращує стійкість до переломів у мишей із діабетом, що страждають ожирінням, ендокринними розладами BMC