Ефективність еюностомії для ентерального харчування під час повної торакоскопічної та лапароскопічної езофагектомії Івора-Льюїса при раку стравоходу грудного відділу
Анотація
Передумови
Хоча ієюностомія широко використовується у повній торакоскопічній та лапароскопічній малоінвазивній езофагектомії Івора-Льюїса, її клінічна ефективність залишається невизначеною. Це дослідження було спрямоване на оцінку терапевтичних та побічних ефектів єюностомії у пацієнтів, які проходять езофагектомію Івора-Льюїса з приводу раку стравоходу грудного відділу.
Методи
Загалом було проведено ретроспективну оцінку 1400 пацієнтів з карциномою стравоходу, які перенесли малоінвазивну езофагектомію в області торакальної хірургії нашої лікарні з 2015 по 2018 рік. З них 356 та 1044 отримували лікування за допомогою назоеюнальних зондів для годування (група Насоеюналь) та методом єюностомії (група Єюностомії) відповідно. Порівняно клінікопатологічні фактори, післяопераційні ускладнення та канальцеві ускладнення між цими двома групами.
Результати
Обидві групи були добре збалансовані за клінікопатологічними даними, за винятком локалізації пухлини, яка суттєво відрізнялася (P
Передумови
Рак стравоходу, надзвичайно агресивна злоякісна пухлина, посідає 6 та 8 місце серед найбільш смертоносних та найпоширеніших видів раку у всьому світі відповідно; його частота перевищує 100 випадків на 100000 людино-років у деяких регіонах, з 5-річним рівнем виживання приблизно 15-25% [1]. Рак стравоходу можна розділити на підтипи плоскоклітинної карциноми та аденокарциноми [2]. Фактори ризику включають стать, расу, куріння, пияцтво, дієту, генетику, ожиріння, вживання наркотиків та історію опромінення середостіння, гастроезофагеальну рефлюксну хворобу або стравохід Баррета [1, 3].
В даний час хірургічне втручання є основним варіантом лікування резектабельної карциноми стравоходу [4, 5]. Національна комплексна онкологічна мережа (NCCN) надає рекомендації щодо лікування раку стравоходу, а хірургічні варіанти охоплюють місцеві терапії резекції та абляції слизової оболонки та езофагектомії [6]. Післяопераційно частота анемії та гіпопротеїнемії висока, оскільки пацієнти зазвичай мають тривалі труднощі з харчуванням, особливо у літніх людей [7]. Тому післяопераційний стан харчування хворих на карциному стравоходу вважається важливим фактором запобігання післяопераційним ускладненням та забезпечення успіху хірургічного лікування [8, 9].
З огляду на його переваги комплексного харчування, простоти його введення та задоволення фізіологічних вимог до поглинання поживних речовин в організмі людини, ентеральне харчування (EN) застосовується більшістю клініцистів [10,11,12]. В даний час у найпоширеніших методах ЕН використовуються назо-кишкові та єюностомічні трубки. Клінічне застосування носо-кишкової трубки є загальним явищем, і її ефективність є загальновизнаною, але є недоліки, включаючи поганий комфорт та легке ковзання під час проживання в трубці, а також погану переносимість [13]. Ієюностомія в основному застосовується при повній торакоскопічній та лапароскопічній малоінвазивній езофагектомії Івора-Льюїса, що може значно покращити ступінь комфорту та переносимості пацієнтів завдяки тому, що живильна трубка знаходиться в черевній порожнині, покращуючи таким чином якість життя під час проживання та в післяопераційному періоді. Підтримка EN [14]. Однак деякі вчені вважають, що єюностомія - це інвазивна операція, яка збільшує хірургічні труднощі та травматизм із більшою кількістю ускладнень, пов'язаних з канальцями [15].
З січня 2015 року в нашому центрі регулярно застосовують лапароскопічну ієюностомію для малоінвазивної езофагектомії Івора-Льюїса та рутинне інтраопераційне заселення носокишкових труб для малоінвазивної езофагектомії МакКоуена. Незважаючи на широке застосування еюностомії, її клінічна ефективність залишається невизначеною. Отже, це ретроспективне дослідження мало на меті оцінити терапевтичні та небажані ефекти єюностомії у осіб, яким вводили езофагектомію Івора-Льюїса при карциномі стравоходу грудного відділу. Були оцінені клінічні дані 1400 пацієнтів з карциномою стравоходу, а різні параметри в обох методах ЕН були порівняні для дослідження ефективності та надійності єюностомії при повній торакоскопічній та лапароскопічній малоінвазивній езофагектомії Івора-Льюїса.
Методи
Дизайн дослідження та пацієнти
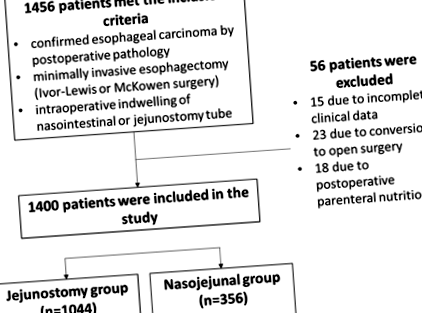
Це було ретроспективне дослідження, проведене у відділенні торакальної хірургії, Першої афілійованої лікарні Університету науки і техніки Китаю, з січня 2015 року по червень 2018 року. Хірургічний підхід, як правило, обирали відповідно до локалізації пухлини. Постановка пухлини у хворих на рак стравоходу проводилась за допомогою 8-го випуску системи TNM AJCC [16]. Випадки були включені в дослідження послідовно, і ті, у кого рак верхньої частини стравоходу, як правило, піддавались операції МакКоуна, тоді як ті, у кого рак середньої або нижньої частини стравоходу, могли бути піддані або операції Айвора-Льюїса, або МакКоуна. Пацієнти, які перенесли малоінвазивну езофагектомію Івора-Льюїса та операцію МакКоуна, отримували звичайне годування через зонд через еюностомію та назовні кишкові зонди відповідно. Відповідно, пацієнтів розподіляли по групах еюностомії та назоєюналу (рис. 1).
Блок-схема, що показує включення пацієнтів у дослідження
Критеріями включення були: 1) підтверджена карцинома стравоходу післяопераційною патологією; 2) малоінвазивна езофагектомія (операція Івора-Льюїса або МакКоуена); та 3) інтраопераційне проживання назоінтестинальної або єюностомічної трубки. Критеріями виключення були: 1) неповні клінічні дані; 2) перехід на відкриту хірургію інтраопераційно; або 3) післяопераційне парентеральне харчування.
Хірургічні методи
Пацієнти перенесли операцію McKeown для досягнення стравохідно-шлункового анастомозу, як описано раніше [17]. Під час хірургічного втручання хірурги помістили носо-кишкову трубку у другий бічний отвір кінця шлункової трубки та ввели її з носової порожнини, проходячи через стравохід, залишковий шлунок та пілор, щоб дістатися до дванадцятипалої кишки. Потім хірурги схопили роздвоєння шлункової трубки та дуоденальної трубки живлення в черевній порожнині та видалили живильну трубку до тих пір, поки вони не розділились. Згодом харчова трубка була додатково введена приблизно на 20 см, тоді як шлункова трубка була витягнута, щоб потрапити в шлунок. Звичайне заселення носо-кишкової трубки проводили на загальній глибині близько 75–80 см від різців. Після закінчення постійного проживання носокишковий зонд і шлунковий зонд одночасно фіксували до носа за допомогою лейкопластиру та нитки.
Пацієнтам зробили операцію Івора-Леві [18, 19] для досягнення внутрішньогрудної езофагогастростомії. Після лапароскопічної підготовки трубчастого розтину шлунка та черевного лімфатичного вузла, тонку кишку підняли на 25 см від зв’язки Трейца, і лапароскопічний шовний гаманець був проведений 4–0 неінвазивним швом; лінія фіксації була зарезервована на ділянці 0,5 см від проксимального кінця. За допомогою операційного отвору внизу живота зліва в якості стомичного отвору проводили припікання електротомом, проникаючи в стінку кишечника. Потім у дистальний кінець товстої кишки помістили пробірку для харчування Flocare CH10–130 і подавали воду, коли поживну трубку поміщали в кишкову трубку, на глибині 40 см. Після того, як впорскування води було плавним, гаманець був затягнутий. Кінець струни вводили підшкірно голкою, а єюностомічну трубку фіксували до черевної стінки швом № 4.
Усі пацієнти обох груп припинили ентеральне харчування через 3 тижні після операції.
Збір даних
Загальні клінічні параметри (вік, стать, локалізація пухлини, стадія pTMN, патологічна G стадія та попередня історія операцій на черевній порожнині), періопераційні дані (час операції, інтраопераційний час перебування, час витяжки анального отвору, післяопераційне перебування в лікарні, витрати на госпіталізацію, періопераційні ускладнення, та ускладнення, пов'язані з канальцями), а також оцінювались післяопераційні довгострокові ускладнення.
Первинним результатом були періопераційні ускладнення. Післяопераційні довгострокові ускладнення, ускладнення, пов’язані з канальцями, післяопераційний час проживання трубки, анальний час витяжки, витрати на госпіталізацію та перебування в лікарні після операції були вторинними результатами.
Слідувати
Амбулаторне спостереження проводили через 1, 3, 6, 9 та 12 місяців після операції. Були проведені планові дослідження крові, біохімія крові, біомаркери пухлини, езофагографія та обстеження КТ грудної клітки та верхньої частини живота. Крім того, пацієнтів оцінювали на наявність травних симптомів, включаючи біль у животі, діарею, блювоту, кислотний рефлюкс та/або перешкоду при їжі/ковтанні. За пацієнтами, які не змогли повернутися в амбулаторний центр, спостерігали за телефоном, фіксуючи симптоми та результати обстежень, проведених у місцевих лікарнях. Подальша робота була завершена в грудні 2018 року.
Статистичний аналіз
Аналіз даних проводили за допомогою статистичного програмного забезпечення SPSS 22.0 (SPSS, США). Кількісні дані з нормальним розподілом виражали як середнє значення ± SD та порівнювали за допомогою критерію t Стьюдента. Категоричні дані виражали як частоту та відсоток та оцінювали тестами χ 2 та сумою рангу Вілкоксона для номінальних та порядкових змінних відповідно. P
Результати
Характеристика пацієнта
У цьому дослідженні брали участь 1400 пацієнтів. З них 1044 перенесли малоінвазивну операцію Івора-Льюїса з рутинною єюностомією; тим часом, 356 перенесли малоінвазивну операцію МакКоуна з рутинними постійними пробірками для носового харчування. Медіана часу спостереження становила 8 місяців (1-12 місяців). 384 пацієнти були втрачені для подальшого спостереження.
Не було значущих відмінностей у статі, віці, передопераційній шкалі АСК, післяопераційній стадії TNM, патологічній стадії G та попередній історії черевної хірургії між цими двома групами (всі P > 0,05). Щодо локалізації пухлини, різниця між цими двома групами була статистично значущою (P Таблиця 1 Базові дані пацієнта
Періопераційні дані та післяопераційні довгострокові результати
Періопераційні та післяопераційні висновки узагальнені в таблиці 2. Час операції (208,8 ± 53,5 хв проти 218,1 ± 43,2 хв) був меншим у групі єджуностомії порівняно з назоеюнальною групою, тоді як інтраопераційна (26,6 ± 10,4 хв проти 18,4 ± 9,1 хв) та післяопераційний (38,6 ± 6,9 хв проти 18,5 ± 7,6 хв) час проживання в пробірках для харчування подовжувався (усі P 0,05). Також не було суттєвих відмінностей між цими двома групами щодо шлунково-кишкового/назального крововиливу, абдомінальної інфекції, кишкової фістули, анастомотичної фістули та періопераційної смертності (усі Р> 0,05). Післяопераційна легенева інфекція (17,0% проти 22,2%), інцизійна інфекція (0,2% проти 1,1%), прослизання поживної трубки (0,2% проти 5,1%) та рефлюкс поживних речовин 1 (0,1% проти 5,6%) були зменшені в групі ієюностомії порівняно з насоєюнальною групою (P Таблиця 2 Періопераційні клінічні дані та післяопераційні тривалі умови
Тим часом частота ілеусу в періопераційному періоді (1,7% проти 0,3%) та через 3 післяопераційні місяці (1,7% проти 0,3%) була як вищою в групі єюностомії, ніж у групі назоеюналу. Точніше, у групі Єюностомії було 18 пацієнтів з післяопераційним кишечником; всі з неповною кишковою кишкою, у яких в анамнезі були операції на черевній порожнині, покращились після підтримки парентерального харчування та припинення назального годування. Через 3 місяці після операції було 18 випадків захворювання на клубову кишку, у тому числі 17 із неповною кишкою та поліпшення стану після консервативного лікування; 1 випадок був покращений після відділення кишкової спайки.
Обговорення
У цьому дослідженні час операції був меншим у групі єюностомії порівняно з групою назоєюналу, тоді як інтраопераційний та післяопераційний час перебування у пробірках для харчування подовжувались, демонструючи чудові ефекти лікування від ієюностомії; тим часом побічні ефекти, як правило, були рідше після єюностомії.
Хоча частота післяопераційного ілеусу була вищою після єюностомії, ніж у групі Насоеюналь, загальний показник був не дуже високим, і пацієнти, які брали участь у цьому, мали в анамнезі операції на черевній порожнині. Рекомендується, щоб пацієнти з попередньою операцією на черевній порожнині в анамнезі лікувались зондом лише після підтвердження відсутність клубової кишки за допомогою візуалізації органів черевної порожнини, а пацієнти з післяопераційним розтягненням живота та болем повинні бути додатково обстежені. Носове годування слід припинити хворим на післяопераційний ілеус, уникаючи подальшого погіршення їх стану.
Висновок
На закінчення випливає, що ієюностомія є безпечною та надійною при лікуванні карциноми стравоходу грудного сегмента під час повної торакоскопічної та лапароскопічної езофагектомії Івора-Льюїса. Порівняно з носо-кишковою трубкою при мінімально інвазивній хірургії МакКоуна, вона має переваги зменшення післяопераційної легеневої інфекції, ковзання поживних труб, рефлюксу поживних речовин та інфекції надрізу. Незважаючи на те, що частота періопераційної кишки та післяопераційної кишки тривалий час була трохи вищою, ніж у групі Насоджеюнал, загальні показники були відносно низькими та в межах прийнятного діапазону. Подальше накопичення відповідного досвіду та методик допомогло б запобігти та лікувати ці післяопераційні ускладнення в майбутньому.
- Чи зменшує передопераційне ентеральне харчування частоту хірургічних ускладнень у хворих на
- Ентеральне харчування у дитячих пацієнтів
- Ентеральне харчування для лікування діабетичної ентеропатії; випадок захворювання Endocrinología y Nutrición
- Ефективність харчової освіти для дітей початкових класів на основі теорії планування
- Costco Гарбузовий пиріг Калорії Харчові факти для фавориту на осінь