Вирішення рефрактерного синдрому верхньої брижової артерії з лапароскопічною дуоденоєюностомією: Серія педіатричних випадків із спектром клінічної візуалізації
Джессіка Л. Рекорд
1 Відділ радіології, Фонд клініки Окснера, Новий Орлеан, штат Луїзіана
Брайан Г. Морріс
2 Відділення дитячої гастроентерології, Фонд клініки Окснера, Новий Орлеан, штат Луїзіана
Вінсент Р. Адольф
3 Відділення дитячої хірургії, Фонд клініки Охснера, Новий Орлеан, штат Лос-Анджелес
4 Медична школа Квінслендського університету, клінічна школа Охснера, Новий Орлеан, штат Лос-Анджелес
Анотація
Передумови
Синдром верхньої брижової артерії (SMA) є незвичайним станом, що призводить до часткової непрохідності тонкої кишки через зовнішнє здавлення третьої частини дванадцятипалої кишки між SMA спереду та аортою ззаду. Синдром SMA часто проявляється нудотою після їжі, блювотою у жовчі та болем у животі із пов’язаною втратою ваги. Поява симптомів може бути гострим (виникає в умовах швидкої втрати ваги через травму/операцію) або може бути розмитим та хронічним протягом багатьох років.
Звіти про справи
Ми представляємо два випадки підлітків жіночої статі, які мали симптоми обструкції дванадцятипалої кишки, пов’язані із синдромом SMA. Обидва провалили консервативне лікування із збільшенням ваги та пройшли успішні лапароскопічні дуоденоєюностомічні процедури з вирішенням дуоденальної обструкції.
Висновок
При диференціальному діагнозі постійної нудоти та жовчної блювоти, навіть на тлі розладу харчування, слід враховувати синдром SMA. Обстеження верхніх відділів шлунково-кишкового тракту є основним методом діагностики синдрому SMA, але УЗД є недорогим, швидким скринінговим інструментом для пацієнтів з незрозумілими болями в животі. Комп’ютерна комп’ютерна томографія живота також може бути корисною у вибраних пацієнтів. Консервативна терапія, що складається з харчової підтримки для посилення набору ваги, зазвичай є достатньою і проводиться із розміщенням назоеюнальної трубки для годування поза точкою компресії дванадцятипалої кишки. Коли консервативна терапія не дає результатів, лапароскопічна дуоденоєюностомія може забезпечити остаточне полегшення обструкції.
ВСТУП
Синдром верхньої брижової артерії (SMA) є незвичайним станом, що виникає внаслідок часткової непрохідності тонкої кишки через зовнішнє здавлення третьої частини дванадцятипалої кишки між SMA спереду та аортою ззаду. 1,2 Аортомезентеріальний кут звужений, як правило, через втрату брижової жирової прокладки в умовах швидкої втрати ваги, хірургічного втручання при сколіозі або високого введення зв’язки Трейца. 3,4 SMA-синдром часто проявляється нудотою після їжі, блювотою у жовчі та болем у животі із пов'язаною втратою ваги. Поява симптомів може бути гострим (виникає в умовах швидкої втрати ваги через травму/операцію) або може бути розмитим та хронічним протягом багатьох років.
Уілкі опублікував першу серію випадків, аналізуючи стан, у 1927 р. 5 З тих пір у медичній літературі існують суперечки щодо того, чи є синдром SMA справжньою суттю або результатом іншої шлунково-кишкової патології. 6-8 Симптоми не завжди корелюють із візуалізацією та не обов’язково зникають при лікуванні. 9,10 Крім того, через рідкісність цього стану та збіг його з численними іншими патологіями шлунково-кишкового тракту, пацієнтам із синдромом SMA може бути легко поставлений неправильний діагноз, особливо у тих, хто має хронічні випадки. Однак досягнення медичної візуалізації дозволяють лікарям чіткіше визначити цей процес за рахунок кращої візуалізації анатомії та можливості вимірювання кута аортомезентерії та відстані між СМА та аортою. Типові аортомезентеріальні кути становлять від 38 ° до 65 °, тоді як у пацієнтів із синдромом SMA цей кут значно зменшений, коливаючись від 6 ° до 25 °. 11-13
Консервативне лікування із збільшенням ваги є переважним методом лікування синдрому SMA. 10,14 Якщо пацієнти не можуть терпіти пероральний прийом через тяжкість своїх симптомів, збільшення ваги можна досягти за допомогою годування назоєюнальної трубки або, якщо потрібно, загального парентерального харчування (ТПН). Мета полягає у збільшенні брижової жирової прокладки і, таким чином, збільшенні аортомезентеріального кута, полегшуючи стиснення дванадцятипалої кишки. Для пацієнтів, у яких збільшення ваги недостатньо для усунення симптомів, хірургічне втручання є варіантом. Найконсервативнішим хірургічним методом лікування, описаним у літературі, є Сильна процедура, що передбачає мобілізацію четвертої частини дванадцятипалої кишки шляхом мобілізації зв’язок Трейца. 3 На жаль, рівень відмов у цій процедурі високий. 15 Дуоденоєюностомія виявилася більш успішним підходом для цих пацієнтів. У 1998 р. Герсін та Хеніфорд повідомили про перший випадок лапароскопічної дуоденоєюностомії для лікування синдрому SMA. 16 Оскільки лапароскопічна дуоденоєюностомія є малоінвазивною і може забезпечити остаточне лікування, цей підхід стає найкращим способом лікування, коли консервативна терапія не дає результатів.
Ми представляємо випадки двох підлітків жіночої статі, які мали симптоми обструкції дванадцятипалої кишки, пов’язані із синдромом SMA, і не змогли консервативного лікування із збільшенням ваги. Через рефрактерний характер їх симптомів пацієнти проходили обстеження для хірургічного втручання. Обидва пацієнти пройшли успішні лапароскопічні дуоденоєюностомічні процедури з вирішенням дуоденальної обструкції. Ми представляємо ці випадки, щоб висвітлити клінічну візуалізацію пацієнтів та успішне лікування їх незвичайного стану за допомогою лапароскопічної хірургії.
СПРАВА 1
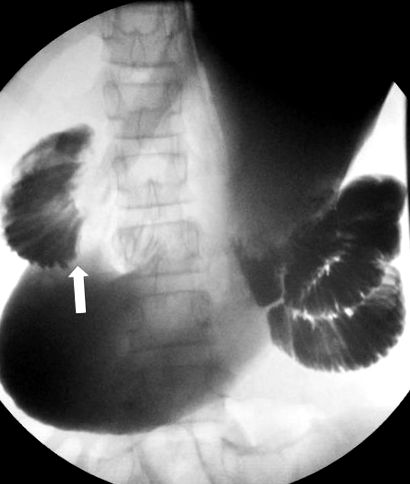
13-річна жінка європейського походження з 6-денною історією болю в середині черевної порожнини та розтягування епігастрії, яка прогресувала до небіліального блювоти після їжі та нездатності переносити пероральний прийом, представлена в нашому закладі. Її симптоми покращились із зміною постури в положенні коліна до грудей. На момент первинної оцінки вона мала недостатню вагу приблизно 37 кг, але її втрата ваги вважалася другорядною щодо симптомів. Флюороскопічне обстеження верхніх відділів шлунково-кишкового тракту виявило масивне розширення шлунка та проксимальної частини дванадцятипалої кишки. Контраст легко переходив у проксимальну частину дванадцятипалої кишки, але різко зупинявся в третій частині дванадцятипалої кишки до перетину середньої лінії (рис. 1). Зрештою через цю область пройшов контраст, коли пацієнта помістили в положення коліна до грудей. Підозрювали синдром SMA, і через тяжкість хвороби пацієнта на момент її пред'явлення вона потрапила до служби дитячої хірургії.
Дослідження верхнього відділу шлунково-кишкового тракту з барієм, отримане при первинному передлеженні, виявило масивне збільшення шлунка та проксимальної частини дванадцятипалої кишки з різкою точкою відсікання, коли дванадцятипала кишка перетинає середню лінію (стрілка). Контраст не проходив через горизонтальну частину дванадцятипалої кишки, поки пацієнт лежав на спині; однак контраст легко пройшов з пацієнтом у лівому боковому пролежні або в положенні лежачи.
Для декомпресії її шлунка було встановлено носогастральний зонд. Комп’ютерна томографія (КТ) черевної порожнини та малого тазу виявила масивно розтягнутий живіт, що простягається від діафрагми до малого тазу. Проксимальна частина дванадцятипалої кишки була розтягнута і різко звузилась у третій частині, яка, здавалося, стиснута SMA (рис. 2). Вона мала значний масовий ефект від розширеного шлунка та дванадцятипалої кишки на інші органи черевної порожнини, включаючи гідронефроз лівої нирки. Через затемнення масивної гастродуоденомегалії точний аортомезентеріальний кут було важко виміряти, але він становив приблизно 15 ° (рисунок 3). Вона потребувала внутрішньовенної гідратації, TPN та заміни електроліту. Її нудота, блювота та біль у животі покращилися після назогастрального зонду, і вона набрала вагу за допомогою TPN.
Зображення корональної комп’ютерної томографії демонструє масивно розтягнутий стравохід, шлунок та проксимальну відділ дванадцятипалої кишки у випадку 1. Існує різка точка відсічення дванадцятипалої кишки безпосередньо перед тим, як вона перетинає середню лінію (біла стрілка) на рівні верхньої брижової артерії (чорна стрілка ). Дистальний відділ кишечника зруйнований і стиснутий.
Зображення сагітальної комп’ютерної томографії показує звужений аортомезентеріальний кут (стрілка) у випадку 1.
Спочатку її симптоми контролювались тривалою харчовою підтримкою, і протягом наступного року вона мала мінімальні симптоми, але двічі потребувала госпіталізації для загострення симптомів. Повторна візуалізація була отримана до другого прийому, і як КТ черевної порожнини, так і обстеження верхніх відділів шлунково-кишкового тракту виявили сильно розтягнутий шлунок та проксимальну кишку. Пацієнта госпіталізували та встановили назоеюнальну трубку. Через погіршення тяжкості її симптомів та невдачу консервативного лікування з пацієнтом та її батьками обговорювали варіанти хірургічного втручання. Вони вирішили приступити до лапароскопічної дуоденоєюностомії. Післяопераційний перебіг пацієнта ускладнювався самообмеженим кровотечею з верхніх відділів шлунково-кишкового тракту; однак їй не потрібно було переливання крові. Її виписали на післяопераційний день 9 і на момент виписки переносила звичайну дієту без симптомів. Під час 1-місячного спостереження в хірургічній клініці вона все ще терпіла звичайну дієту без нудоти та блювоти. Під час відвідування дитини, яка проходила добре приблизно через рік після операції, вона повідомила, що їй вдається без нових проблем та скарг.
СПРАВА 2
16-річна жінка європейського походження з дворічною історією нудоти після болю, болів у животі та жовчної блювоти, представлених у нашому закладі. Вона була на безперервному годуванні назоєюнальної трубки. Спочатку їй діагностували синдром SMA за 2 роки до цього і вона пройшла консервативну терапію зі спробою набору ваги для усунення своїх симптомів. За цей час її вага варіювалась від 33-47 кг, і у неї не було дозволу на симптоми. У неї діагностували нервову анорексію і вона проводила час у закладі з порушенням харчування, не покращуючи симптомів. Вона запропонувала шукати хірургічні варіанти, оскільки не пройшла 2 роки консервативної терапії.
У пацієнта видалили назоєюнальну трубку та провели верхню ендоскопію для оцінки внутрішньосвітлової причини обструкції. Спостеріганий стравохід і шлунок були в межах норми; однак третя частина дванадцятипалої кишки демонструвала деформацію просвіту та звуження відповідно до зовнішньої компресії (рис. 4). Потім пацієнт пройшов обстеження верхніх відділів шлунково-кишкового тракту з вмістом барію. Коли пацієнт лежав на спині, контраст спочатку без труднощів проходив із стравоходу в шлунок та першу та другу частини дванадцятипалої кишки; однак спостерігався антиперистальтичний контрастний потік із зворотним потоком з першої частини дванадцятипалої кишки у шлунок. Флюороскопічні зображення виявили різку вертикальну лінію через третю частину дванадцятипалої кишки, яка знаходиться безпосередньо проксимально до зв’язки Трейца, що відповідає зовнішньому здавленню (рис.5). Невелика кількість контрасту змогла пройти дистально до цієї перешкоди. Враховуючи її сукупність симптомів та результати обстеження верхніх відділів шлунково-кишкового тракту, етіологія цих висновків та симптоми пацієнта вважалася найбільш вірогідним синдромом SMA.
Ендоскопічний огляд демонструє деформацію та звуження третьої частини дванадцятипалої кишки у випадку 2. При цьому обстеженні не виявлено етіології внутрішньої непрохідності кишечника.
Дослідження верхнього відділу шлунково-кишкового тракту з барієм демонструє розтягнення шлунка та проксимальної частини дванадцятипалої кишки та різку вертикальну лінію через третю частину дванадцятипалої кишки (стрілка), що відповідає зовнішній компресії у випадку 2. Під час цього обстеження спостерігався антиперистальтичний рефлюкс контрасту в шлунок.
Пацієнтці зробили лапароскопічну дуоденоєюностомію, щоб обійти компресію, і вона добре справилася в післяопераційному періоді. На післяопераційний день 5 її носогастральний зонд був затиснутий і витягнутий, а дієта повільно просувалася. На післяопераційний 6-й день пацієнтка без труднощів переносила регулярну дієту, що склалася, і її вважали безпечною для виписки додому. На момент її післяопераційного спостереження через 2 тижні після виписки вона продовжувала добре працювати без нудоти або блювоти, а її вага була стабільною після виписки.
ОБГОВОРЕННЯ
У пацієнтів з ознаками та симптомами механічної обструкції тонкої кишки початкове дослідження вибору - звичайна рентгенографія живота. У пацієнтів із непрохідністю тонкої кишки середнього відділу нерідко рентгенограми є діагностичними. При дуоденальній та інших проксимальних обструкціях тонкої кишки дані, як правило, неспецифічні і можуть включати розширений шлунок та проксимальну кишку з рівнем повітря/рідини. Якщо індекс підозри на синдром SMA або іншу проксимальну непрохідність тонкої кишки високий, можна отримати подальшу оцінку за допомогою флюороскопічного дослідження верхніх відділів шлунково-кишкового тракту. У пацієнтів із синдромом SMA візуалізація покаже різке відсічення в третій частині дванадцятипалої кишки безпосередньо перед перетином хребта. Антиперистальтичний рефлюкс контрасту з проксимальної частини дванадцятипалої кишки в шлунок може бути пов'язаний з цією непрохідністю. Під час цієї динамічної серії досліджень пацієнта можна помістити в положення лежачи на колінах або в колінах або в лівому боковому пролежні, щоб частково зняти непрохідність і додатково підтвердити діагноз.
Якщо діагноз незрозумілий під час обстеження верхніх відділів шлунково-кишкового тракту або при підозрі на іншу основну етіологію, можна отримати КТ з контрастними мультипланарними реформатами, що дозволяє виміряти аортомезентеріальний кут та відстань у сагітальній площині. Аортомезентеріальний кут у пацієнтів із синдромом SMA зменшений до 6 ° до 25 ° з аортомезентеріальною відстанню 11-13 УЗД з доплерографією також може використовуватися для оцінки аортомезентеріального кута та відстані; такі результати скринінгу добре корелюють з результатами КТ. Через свою низьку вартість та широку доступність, ультразвук може виявитися корисним скринінговим інструментом у пацієнтів з болями в животі неясної етіології. 17 Пряма візуалізація дванадцятипалої кишки за допомогою ендоскопії також може бути використана для оцінки механічної внутрішньосвітлової причини обструкції разом із іншими дослідженнями до початку хірургічної терапії у незрозумілих випадках. 10,18,19
Пацієнтам із синдромом SMA, у яких медичне керівництво не вдається, може бути усунена обструкція шляхом хірургічного шунтування здавленої дванадцятипалої кишки. Кілька випадків у літературі повідомляють, що лапароскопічна дуоденоєюностомія використовується при синдромі SMA. Перший, Річардсон та Суровець у 2001 році, повідомив про двох пацієнтів, які лікувались ефективно, мали короткий термін перебування в лікарні та не мали значних ускладнень. 20 Методика, що застосовувалася у цих двох пацієнтів, передбачала початкове розміщення 12-міліметрового троакара в пупку з використанням відкритої техніки та троакара Хассона, після чого 5-міліметровий троакар в обох нижніх квадрантах і в надлобковій області. До кінця процедури через надлобковий порт був введений 5-міліметровий телескоп, що дозволило ввести ендоскопічний степлер через пупковий отвір для дуоденоеюнального анастомозу з боку на бік.
ВИСНОВОК
Наші два випадки підкреслюють важливість розпізнавання та лікування синдрому SMA. Хоча часто діагноз виключення, синдром SMA слід враховувати при диференціальному діагнозі стійкої нудоти та жовчної блювоти, навіть на тлі порушення харчової поведінки. Наявність жовчного блювоти завжди повинно викликати занепокоєння механічного компонента. Обстеження верхніх відділів шлунково-кишкового тракту є основним методом діагностики синдрому SMA, але УЗД є недорогим, швидким скринінговим інструментом для пацієнтів з незрозумілими болями в животі. КТ живота може бути корисним у вибраних пацієнтів.
Консервативна терапія, що складається з харчової підтримки для посилення набору ваги, зазвичай є достатньою і досягається при розміщенні назоеюнальної трубки для годування поза точкою компресії дванадцятипалої кишки. Коли консервативна терапія не дає результатів, лапароскопічна дуоденоєюностомія може забезпечити остаточне полегшення обструкції.
Виноски
Автори не мають фінансового або майнового інтересу до предмету цієї статті.
Ця стаття відповідає Раді з акредитації вищої медичної освіти та Американській раді медичних спеціальностей Підтримання сертифікаційних компетенцій з догляду за пацієнтами та медичних знань.
- PRIME PubMed Ефективність різних альтернативних методів лікування синдрому гіповентиляції ожиріння
- PRIME PubMed Лапароскопічна гастропластика
- Вирішення тяжкого виразкового коліту за допомогою специфічної вуглеводної дієти
- Огляд - Посібник користувача до дієти GFCF при аутизмі, синдромі Аспергера та СДУГ - Спектр аутизму
- Проспективне вивчення гормону кишечника та метаболічних змін після лапароскопічної гастректомії рукавів та