Родичі першого ступеня пацієнтів із цукровим діабетом 2 типу та ризиком неалкогольної жирної хвороби печінки
Атуса Адібі
1 кафедра радіології, медична школа, Університет медичних наук Ісфахана, Ісфахан, Іран
Мохсен Джангорбані
2 Кафедра епідеміології та біостатистики Школи громадського здоров'я, Університет медичних наук Ісфахана, Ісфахан, Іран
3 Ісфаханський дослідницький центр ендокринної системи та обміну речовин, Університет медичних наук Ісфахана, Ісфахан, Іран
Саназ Шайганфар
1 кафедра радіології, медична школа, Університет медичних наук Ісфахана, Ісфахан, Іран
Масуд Аміні
3 Ісфаханський дослідницький центр ендокринної системи та обміну речовин, Університет медичних наук Ісфахана, Ісфахан, Іран
Анотація
Вступ
Безалкогольна жирова хвороба печінки (НАЖХП) є найпоширенішим хронічним захворюванням печінки у розвинених країнах. Він асоціюється із сурогатними маркерами серцево-судинної захворюваності [1, 2] і може переростати в цироз печінки та гепатоцелюлярну карциному [3, 4]. Повідомляється, що НАЖХП пов’язана з ожирінням, цукровим діабетом, гіпертонією чи гіперліпідемією [5-10]. Ці клінічні особливості також є характеристиками метаболічного синдрому. Однак НАЖХП може виникати у худорлявих осіб, які здаються здоровими і не звертаються за медичною допомогою щодо своїх симптомів [9, 11].
NAFLD вражає приблизно 15-30% загальної популяції, і його поширеність стабільно зростає до 70-90% у людей із ожирінням або цукровим діабетом 2 типу (T2DM) [12-15]. У пацієнтів з T2DM та NAFLD значно вищий рівень поширеності ішемічних, цереброваскулярних та периферичних судинних захворювань, ніж у їхніх аналогів без NAFLD [16]. Спостерігається сімейне скупчення ожиріння [17-22], діабету [23-25] та НАЖХП [18, 26]. Однак схема успадкування незрозуміла. Сімейне скупчення діабету може підтримувати генетичну схильність до НАЖХП.
Екологічні та генетичні фактори, швидше за все, відіграватимуть роль у патогенезі НАЖХП. Спостережні дослідження сімейної кластеризації НАЖХП [18] спонукали до пошуку генетичних відхилень, які можуть схилити сприйнятливих осіб до НАЖХП. Деякі гени, що представляють інтерес, включають гени, що впливають на розвиток T2DM; однак ризик НАЖХП при ФДР у пацієнтів із СД2 залишається невідомим.
Зі збільшенням поширеності ожиріння та СД у всьому світі та пов'язаного з цим ризику розвитку НАЖХП у таких осіб стає все більш важливим виявлення факторів ризику, пов'язаних із сприйнятливістю до хронічних захворювань печінки, пов'язаних з ожирінням.
Завданням цього дослідження було вивчення ризику НАЖХП при ФДР у пацієнтів із СД2.
Предмети та методи
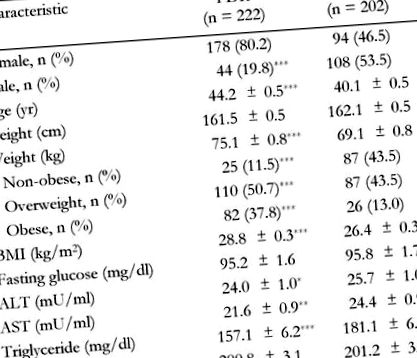
Загалом 222 (44 чоловіки та 178 жінок) недіабетичні FDR послідовних пацієнтів з T2DM у віці 35-55 років, які шукали лікування діабету в нашій клініці в Ендокринному та дослідницькому центрі при Ісфаханському університеті медичних наук, Іран, між Були оцінені березень 2006 року та березень 2007 року. Цукровий діабет визначався відповідно до критеріїв Американської діабетичної асоціації [27]. Групу FDR T2DM порівнювали з контрольною групою із 202 (108 чоловіків та 94 жінки) здорових дорослих, які не мали сімейної історії діабету. Здоровим контролем були добровольці, які працювали в Університеті медичних наук Ісфахана. Дотримувалися принципів Гельсінської декларації, було надано затвердження інституційного етичного комітету та підписано усвідомлену згоду від кожного учасника.
Таблиця 1
Таблиця 2
Таблиця 3
Таблиця 4
Обговорення
Це дослідження не підтвердило, що НАЖХП суттєво асоційована з FDR пацієнтів із СД2. Однак на взаємозв'язок між FDR пацієнтів із СД2 та НАЖХП, схоже, впливають інші коваріати, включаючи ІМТ, що вказує на більш складний взаємозв'язок. Наскільки нам відомо, жодне інше дослідження з подібними результатами не доступне. Незначний ризик НАЖХП для ФДР у пацієнтів із СД2 посилювався за наявності надмірної ваги та ожиріння. У світлі існуючої літератури та наших нових результатів надмірна вага/ожиріння та діабет можуть самостійно схильні до НАЖХП. Однак ми не змогли вивчити зв'язок між FDR пацієнтів із СД2 та ризиком розвитку НАЖХП у підгрупах ожиріння через малу кількість випадків. Це питання залишається з’ясувати в подальших дослідженнях.
НАЖХП суттєво асоціюється з декількома станами, такими як ожиріння, цукровий діабет, гіпертонія, гіперліпідемія та метаболічний синдром [5-11], але причинно-наслідковий зв'язок незрозумілий. Ці умови можуть відігравати важливу роль як незрозумілі фактори. Отже, основні гени сприйнятливості можуть становити принаймні деякі з цих асоціацій [19].
Ожиріння асоціюється з діабетом 2 типу та НАЖХП. Наші висновки підтверджують дані, отримані в інших дослідженнях [5-11], в яких ожиріння збільшувало ризик розвитку НАЖХП. FDR із надмірною вагою пацієнтів із СД2 мав вищий ризик розвитку НАЖХП, ніж FDR із ожирінням. Наш висновок про те, що ризик розвитку НАЖХП не був суттєво пов’язаний із збільшенням ожиріння серед FDR T2DM, базувався лише на 2 випадках серед FDR пацієнтів з T2DM, що не страждали ожирінням. Хоча не було статистично значущого ризику FDR для хворих на СД2, наші результати не могли виключити 20-80% збільшення НАЖХП. Кілька досліджень показали, що показники ожиріння демонструють сильну спадковість [34]. Нещодавнє загальнонаціональне дослідження в Ірані показало, що 43,0% чоловіків та 57,0% жінок страждають від надмірної ваги або ожиріння, а 11,0% чоловіків та 25,0% жінок страждають ожирінням. Поширеність абдомінального ожиріння становила 11,4% серед чоловіків та 57,5% серед жінок [35]. NAFLD має багато спільних рис з T2DM та ожирінням: всі, схоже, є сімейними. Це свідчить про те, що генетичні фактори, крім способу життя, ожиріння, цукровий діабет та дисліпідемія можуть бути частиною факторів ризику розвитку НАЖХП. Однак також можливо, що ці дві хвороби - це дві різні сутності, патологічні явища, тісно пов'язані з ожирінням та надмірною вагою, які мають однаковий процес патогенезу.
Наше дослідження має кілька обмежень. По-перше, кількість предметів порівняно невелика. По-друге, контрольна група в цьому дослідженні була набрана із співробітників Університету медичних наук Ісфахана і, можливо, не була представником здорових людей із громади. Зокрема, контрольна група не відповідала ІМТ з FDR T2DM, хоча ми коригували ІМТ у багатовимірному аналізі та аналізували окремо на предмет надмірної ваги, ожиріння та нормальних суб'єктів. Однак після коригування відмінності не були статистично значущими.
У цьому дослідженні діагноз НАЖХП базувався на виключенні відомих етіологічних факторів, що відповідають за захворювання печінки, та результатах ультразвукового обстеження, але діагноз не підтверджений результатами біопсії печінки. Біопсія печінки є золотим стандартом для виявлення жирової хвороби печінки, але вона є інвазивною і може спричинити ускладнення. Однак ультразвук із чутливістю від 80% до 95% і специфічністю від 90% до 95% є широко доступним і відносно точним для діагностики жирової хвороби печінки [28, 36-39]. Незважаючи на те, що США мають деякі обмеження у відмежуванні жирової печінки від інших захворювань печінки, у цьому дослідженні США використовувались як неінвазивний метод обстеження суб'єктів у достатній кількості.
Підводячи підсумок, результати цього дослідження вперше ілюструють НАЖХП у FDR пацієнтів з T2DM. Наше дослідження вказує, що на взаємозв'язок між FDR та NAFLD впливають інші коваріати, що вказує на дещо складні відносини. Ризик НАЖХП також пов'язаний із зайвою вагою та ожирінням. Наші висновки наголошують на необхідності подальших досліджень, щоб надати більш повне уявлення про ситуацію та виявити прогалини чи недоліки, які, можливо, потребують усунення. Наші результати також наголошують на важливості контролю всіх відомих факторів ризику діабету, особливо надмірної ваги та ожиріння, у FDR пацієнтів з T2DM. Результати цього дослідження будуть оцінені у великих епідеміологічних дослідженнях, які взаємодіють із можливістю проводити сімейну генетичну оцінку генів-кандидатів на НАЖХП у FDR пацієнтів з T2DM.
Подяка
Ми вдячні пану Маджиду Аб'яру за комп'ютерну технічну допомогу та двом анонімним рецензентам за цінні коментарі.
- Частота кюреусу гіпогонадизму у хворих на цукровий діабет 2 типу із коронарним захворюванням та без нього
- Фрукти, овочі та цільні зерна можуть зменшити ризик діабету 2 типу майже на 30%
- Генетичні варіанти FTO та ризик ожиріння та діабету 2 типу Мета-аналіз 28 394 індіанців -
- Жінка - тип терапії цукрового діабету під час вагітності, код N
- Незважаючи на переваги, періодичне голодування збільшує ризик гіпоглікемії при цукровому діабеті 2 типу