Виклик харчування: харчування та контроль глікемії в лікарні
Анотація
Багато співробітників та відділів несуть відповідальність за різні аспекти дієтотерапії для управління глікемією в лікарняних умовах. Реалізація ініціюється лікарями, практикуючими медичними сестрами та асистентами лікаря, а планується та вводиться в дію зареєстрованими дієтологами. Харчування доставляється працівниками служби харчування, а медсестри контролюють та інтегрують компоненти контролю глікемії у план лікування пацієнтів. Незважаючи на те, що дієтотерапія визнана важливим аспектом догляду в лікарняних умовах, також може бути складно правильно узгодити прийоми їжі з контролем рівня глюкози в крові та введенням інсуліну. У цій статті розглядаються сучасні практики прийому їжі та рекомендації щодо вдосконалення цих процесів при гострій допомозі.
Лікування діабету та гіперглікемії стало важливим показником якості допомоги в лікарняних умовах. Багато організацій охорони здоров'я пропонують керівні принципи щодо контролю глікемії, включаючи рекомендації щодо терапії лікувальним харчуванням (МНТ) та планів їжі, що відповідають послідовності вуглеводів. 1-4 Крім того, належний час доставки їжі, моніторинг рівня глюкози в крові (POC) та інсулінотерапія в лікарні визнаються важливим кроком у безпечній та ефективній допомозі пацієнтам. 3,5
Хоча ці цілі мають вирішальне значення для зменшення шкоди та покращення результатів, як їх досягти може стати проблемою для лікарень. Для підвищення якості догляду за пацієнтами необхідний підхід до покращення якості із потужною адміністративною підтримкою та мультидисциплінарним керівним комітетом. 2,3,6
У цій статті узагальнено цілі дієтотерапії та рекомендації щодо контролю глікемії у некритично хворих госпіталізованих пацієнтів; розглядає обґрунтування послідовності вуглеводних планів їжі та лібералізує “дієту для діабету”; і описує успішну практику прийому їжі для поліпшення координації прийому їжі з контролем рівня глюкози в крові та введенням інсуліну. Також включені результати неформального опитування стаціонарних викладачів діабету та зареєстрованих дієтологів щодо існуючої практики обслуговування в лікарні.
Дієтотерапія в лікарні
МНТ є загальновизнаним компонентом лікування цукрового діабету, і експерти сходяться на думці, що його слід інтегрувати у управління глікемією госпіталізованих пацієнтів. 1,2,4 MNT - це легальне визначення консультування з питань харчування, надане РД. 7 Цей термін застосовується до процесу догляду за харчуванням, що включає оцінку стану харчування; забезпечення дієтичних втручань, таких як модифікація дієти, консультування або спеціалізована дієтотерапія; та моніторинг та оцінка. 8 спеціалістів з охорони здоров’я, котрі надають знання в галузі управління глікемією, є членами медичних служб, які надають МНТ для діабету. 7 Через обмежений штат клінічних дієтологів МНТ, наданий РД, як правило, доступний лише за консультацією або для пацієнтів, які мають високий харчовий ризик. Ширший термін «дієтотерапія» буде використаний у цій статті для включення інших аспектів догляду за харчуванням, що надаються різними медичними працівниками під час госпіталізацій.
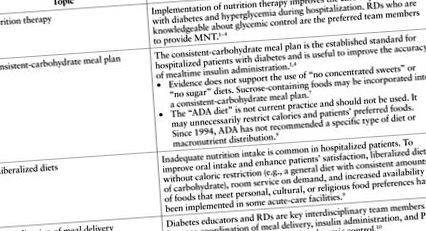
Контроль глікемії є основною метою харчування госпіталізованих хворих на цукровий діабет. Додаткові цілі дієтотерапії включають сприяння оптимальному споживанню калорій та поживних речовин для задоволення метаболічних потреб; допомога у відновленні після хвороби, хірургічного втручання та захворювання; і врахування харчових переваг, пов'язаних з особистими, культурними, етнічними та релігійними переконаннями пацієнтів. Крім того, слід розробити індивідуальний план виписки для навчання та подальшого спостереження за самоврядування. Визначено 1,3,4 ключових рекомендацій щодо планування їжі для задоволення потреб пацієнтів у поживних речовинах та поліпшення глікемічного контролю в лікарняних умовах (табл. 1). 1–4,7,9,10
Таблиця 1.
Основні рекомендації щодо харчування для діабету та контролю глікемії в лікарні
Планування послідовного вуглеводного харчування
Через обмежені наявні докази, що визначають ідеальні плани харчування для госпіталізованих пацієнтів, консенсус експертів став основою для сучасних рекомендацій. Оскільки споживання вуглеводів забезпечує основний харчовий ефект на рівень глюкози в крові, планування прийому їжі з послідовним вуглеводом перетворилося на загальноприйнятий стандарт контролю глікемії. Ці плани харчування пропонують практичний спосіб подавання їжі пацієнтам, одночасно потенційно покращуючи глікемію. Конкретний рівень калорій не рекомендується; швидше, щодня пропонується незмінна кількість вуглеводів під час їжі та закусок. Для зручності впровадження в багатьох закладах пропонуються послідовно розроблені вуглеводні схеми їжі з конкретним рівнем калорій, який може не відповідати фактичним потребам калорій у даного пацієнта. Щоб задовольнити потреби в поживних речовинах, більшість пропонованих вуглеводів має бути із цільнозернових, фруктів, бобових, овочів та молочних продуктів з низьким вмістом жиру.
За цим планом харчування можна пропонувати продукти, що містять сахарозу, і їх включення може допомогти людині досягти цілей споживання калорій та забезпечити індивідуальні переваги їжі. 11 Нерозуміння включення продуктів, що містять сахарозу, залишається поширеним явищем. Деякі пацієнти, провайдери та персонал лікарні можуть думати, що пацієнти не дотримуються "діабетичної дієти", якщо тільки сахароза не обмежена. Крім того, пацієнти та сім'ї можуть не розуміти плану харчування, що потенційно може призвести до надмірного споживання калорій та вуглеводів з їжею, що надходить ззовні, або до подальших обмежень, коли доброзичливі члени сім'ї виймають їжу з піддону для їжі.
Стратегії успіху при плануванні послідовного вуглеводного харчування
Ключовим моментом навчання персоналу лікарні є те, що з’їдена кількість вуглеводів, а не вміст цукру або відсоток з’їденої їжі, найбільше впливає на рівень глюкози в крові. Якщо єдиним параметром, який контролюється на об'єкті, є відсоток з'їденої їжі, надмірне або заниження загальної кількості споживаних вуглеводів може призвести до збільшення глікемічної мінливості. За допомогою відповідної підготовки асистенти медсестер та представники підприємств харчування можуть зіграти роль у підвищенні точності оцінки вуглеводів. Доставка приліжкового лотка надає можливості для спілкування з пацієнтами та членами сім'ї щодо вмісту вуглеводів у пунктах меню або закусок. 9 При відповідному дозуванні та введенні інсуліну закуски не повинні автоматично включатися до плану харчування пацієнтів, які перебувають на базальній терапії інсуліном. Включення закусок повинно базуватися на уподобаннях пацієнтів та цілях харчування. 12
Повинні бути введені вказівки щодо залучення пацієнтів та членів їх сімей до таких завдань, як самообслуговування, такі як моніторинг глюкози в крові, звітування про споживання вуглеводів працівниками та належне сповіщення працівників про їжу, привезену з-поза лікарні. Медсестри та помічники медсестер можуть допомогти навчати пацієнтів та їхні сім'ї, користуючись корисними для навчання моментами під час догляду за хворими. Ресурси для оцінки вуглеводів повинні бути легко доступними для персоналу та пацієнтів. Вказівка вмісту вуглеводів у продуктах допомагає пацієнтам вибирати відповідні продукти харчування, і медсестри можуть використовувати його як навчальний засіб, який допоможе пацієнтам краще зрозуміти концепцію підрахунку вуглеводів. Коли пацієнти глибше розуміють, які продукти містять вуглеводи, можна зробити відповідні заміни легше, щоб задовольнити індивідуальні уподобання. Включення вмісту вуглеводів у продуктах до загального меню дієти, а не лише до меню, яке стосується конкретного діабету, дає змогу отримувати більше різноманітних замінників їжі. Глікемічні цілі пацієнтів частіше досягаються тоді, коли пацієнти, медсестри та персонал, що обслуговує їжу, розуміють підрахунок вуглеводів та обґрунтування плану харчування. 9
Стан харчування в умовах гострої допомоги
Терапевтичні дієти призначені для допомоги в лікуванні захворювань, поліпшення метаболічного контролю та зміцнення позитивного стану здоров’я. Щоб задовольнити терапевтичні вимоги, ці дієти можуть бути більш обмежувальними, ніж необхідно, особливо для літніх, недоїдаючих та гостро хворих пацієнтів, які самостійно обмежують споживання їжі. Надмірно обмежувальні дієти можуть ненавмисно призвести до зменшення споживання їжі, втрати ваги та недоїдання, що протилежне бажаному ефекту. Дозвіл пацієнтам їсти більш лібералізований план харчування може допомогти поліпшити їхній стан харчування.
Пацієнтів, які погано харчуються, слід визначити та направити на консультацію до лікаря для оцінки харчування та втручання. Пацієнти, які не можуть задовольнити свої потреби в харчуванні за замовленою дієтою, можуть отримати користь від харчових добавок або харчової підтримки, таких як ентеральне харчування. Доступні різноманітні ентеротерапії, специфічні для захворювання, для контролю глікемії, які, як правило, мають нижчий рівень вуглеводів і вищий рівень мононенасичених жирів, ніж стандартні формули. 4 Про змінні ефекти ентерального харчування на глюкозу після їжі та результати лікування пацієнтів повідомляється в літературі та виходить за рамки цієї статті. 19–22 Потрібні подальші дослідження, щоб рекомендувати використовувати специфічні для діабету ентеральні формули для госпіталізованих пацієнтів з гіперглікемією. Незалежно від типу ентеральної добавки, важливість своєчасного моніторингу глюкози, проактивної корекції інсуліну та частої переоцінки стану пацієнта має вирішальне значення для запобігання ятрогенної гіпо- та гіперглікемії та підтримки належного глікемічного контролю.
Виклики координації прийому їжі, моніторингу глюкози та введення інсуліну
Зростає обізнаність пацієнтів лікарні як клієнтів. Лікарні сильно зосереджуються на обслуговуванні клієнтів із появою публічних звітів про показники задоволеності пацієнтів. Як наслідок, багато закладів перейшли на послуги доставки їжі, такі як обслуговування номерів, завдяки яким пацієнти мають гнучкість в упорядкуванні їжі та виборі часу, який вони хотіли б їсти. Обслуговування номерів або обслуговування їжі "на замовлення" може підвищити задоволеність пацієнтів та заощадити витрати, одночасно покращуючи якість їжі. 13 Багато лікарень запровадили такий тип харчування та надали його пацієнтам із цукровим діабетом, що створило додаткові труднощі у координації прийому їжі з інсулінотерапією та моніторингом рівня глюкози в крові. 23,24 медсестри мають важливе значення для процесу; однак, вони можуть не підтримуватися оптимальними процедурами або повністю розуміти вплив відповідного прийому їжі та ліків на метаболічний контроль. 23
Стратегії вдосконалення процесів харчування
Надання найкращої допомоги пацієнтам вимагає організаційної культури міжпрофесійної командної роботи та спілкування. Процеси, що сприяють стандартизації та надійності, які підтримують медсестер у наданні своєчасної допомоги, можуть допомогти поліпшенню результатів пацієнта. 25,26 Кілька лікарень повідомили про успіх із ініціативами з підвищення якості для покращення координації часу прийому їжі, контролю рівня глюкози в крові та доставки інсуліну.
В рамках ініціативи, спрямованої на зменшення гіпоглікемії, одна лікарня гострої допомоги реалізувала мультидисциплінарний підхід. 27 Заплановані терміни прийому їжі під час прийому їжі були змінені в протоколі прийому ліків, щоб збігатися з прийомом їжі, з повідомленням «вводити протягом 10 хвилин після прийому їжі». Крім того, аптечне відділення надало відділу громадського харчування список пацієнтів, які приймали інсулін під час їжі. Співробітники служби харчування позначили лотки для пацієнтів, які отримували інсулін, викликали відділення, коли їжа виходила з кухні, і повідомляли медсестер, коли їжа надходила на блок, а також коли лоток залишався на візку, оскільки пацієнта не було в кімнаті під час доставки. Моніторинг рівня глюкози в крові був завершений після першого повідомлення про те, що лотки виходили з кухні. Тоді медсестри змогли вводити інсулін під час їжі з доставкою в лоток. 27 Процес поліпшення прийому їжі сприяв загальній системній меті зменшення гіпоглікемії.
Інша академічна навчальна лікарня використовувала дослідження часу в русі і виявила, що співробітники тестували глюкозу в крові від 166 хвилин до 98 хвилин після їжі. 28 Лікарня прийняла втручання для стандартизації клінічних процесів, включаючи час доставки їжі, та впровадила процес, керований медсестрою, для координації моніторингу глюкози, доставки їжі та прийому інсуліну. Різниця в часі між моніторингом рівня глюкози в крові та прийомом їжі біля ліжок зменшилась із середнього рівня до 44 хвилин до середнього значення до 14 хвилин. Пацієнти, які отримували інсулін протягом 30 хвилин моніторингу рівня глюкози в крові, зросли з 39 до 97%.
Дослідження в академічному медичному центрі 29, що вивчало час між моніторингом глюкози в крові, введенням інсуліну та ранковим сніданком, показало, що інсулін вводився через 93 ± 53 хвилини після моніторингу глюкози в крові. Сніданок забезпечувався через 73 ± 37 хвилин після введення інсуліну. Вісімдесят відсотків пацієнтів, чий сніданок був доставлений> 45 хвилин після інсуліну, мали показники глюкози перед введенням> 180 мг/дл. Значне зменшення спостерігалось, коли пацієнти отримували інсулін 180 мг/дл.
Нещодавно проведена пілотна програма в університетській лікарні 30 повідомила медсестер про точний час доставки піддонів для їжі пацієнтам і скоротила період між введенням інсуліну та споживанням їжі вдвічі. Для цього працівники служби харчування вручили секретарям підрозділів картки, що ідентифікують пацієнтів з діабетом, які отримали їжу. Потім секретарі повідомили медсестер. Поліпшення спостерігалося при введенні інсуліну вчасно під час їжі, а контроль глікемії покращувався без збільшення гіпоглікемії.
Щоб забезпечити точне дозування інсуліну під час їжі, важливо включити спілкування з пацієнтами та сім’ями, представниками служби харчування та медсестрами. Крім того, для покращення координації цих компонентів управління глікемією рекомендується проводити постійну освіту для персоналу, пацієнтів та членів родини щодо підвищення розуміння системи харчування закладу. Завдяки своїм спеціалізованим знанням та навичкам, лікарі, що займаються лікарською діяльністю та стаціонарні викладачі діабету, є членами команди, яка найкраще підходить для нагляду за навчанням та освітою персоналу з метою покращення координації споживання їжі, моніторингу глюкози та прийому інсуліну.
Розуміння специфічних для лікарень сестринської та аптечної політики щодо визначення та часових рамок поняття "a.c." (попередні страви або попереднє харчування) замовлення на ліки та процедури також можуть бути корисними для керівництва практикою прийому їжі та дотримання лікарняних стандартів медичної допомоги. Координація та комунікація між медичними працівниками з різних дисциплін є спільною відповідальністю за уникнення «ефекту силосу», який виникає, коли відділення лікарні не спілкуються та приймають рішення незалежні одне від одного. 26 Постійна співпраця між лікарняними службами харчування, керівництвом медсестер, фармацевтами та чемпіонами лікарів має життєво важливе значення для розвитку стійких та відтворюваних процесів. В ідеалі кожна установа повинна вибрати бажаний стандартизований підхід, виходячи зі своїх унікальних потреб. 4
Кілька організацій та авторів рекомендували заходи щодо покращення якості для вирішення процесів прийому їжі. 2,18,31–35 Ці стратегічні підходи включають:
Скоротити час між контролем рівня глюкози в крові, введенням інсуліну та прийомом їжі; розглянемо мету 36 Гірша запитав: "Чи реально думати, що ми можемо успішно перевести" дієту ADA на 1800 калорій "назавжди?" На жаль, більше ніж через десять років після публікації цієї редакційної статті цей застарілий дієтичний порядок все ще вводиться та надається у багатьох закладах. В інших лікарнях запроваджено послідовну схему прийому вуглеводних страв із конкретним рівнем калорій, що, по суті, є “дієтами ADA”, які щойно були перероблені. Потреби в калоріях госпіталізованих хворих на цукровий діабет суттєво різняться, тому калорії не повинні автоматично обмежуватися виключно на підставі наказу "дієтичного діабету".
Занадто мало стаціонарних клінічних дієтологів, щоб оцінити калорійність усіх пацієнтів з діабетом. Надання медсестрам автономії та ресурсів, щоб вони могли пропонувати заміни їжі та перераховувати дозування інсуліну під час їжі на основі переважної їжі пацієнтів, може допомогти пацієнтам задовольнити свої потреби у харчуванні та покращити їхнє задоволення від їжі. Також медсестрам важливо допомогти виявити пацієнтів, які потребують додаткової оцінки харчування лікарем-інвалідом.
Резюме
В умовах невідкладної допомоги доставка їжі та догляд за їжею переплітаються і взаємозалежні. Кілька співробітників та відділів відповідають за різні аспекти дієтотерапії для управління глікемією в лікарняних умовах. Реалізація ініціюється лікарями, практикуючими медичними сестрами або асистентами лікаря, а планується та вводиться в дію РД. Харчування доставляють працівники служби харчування, а медсестри контролюють та інтегрують компоненти контролю глікемії у план лікування пацієнтів. Командна робота, спілкування та адміністративна підтримка необхідні для вирішення проблеми забезпечення безпечного та ефективного контролю глікемії у лікарні.
Потрібні додаткові дослідження, щоб визначити найкращі стратегії координації цих зусиль для покращення результатів пацієнта. Також необхідні дослідження для визначення оптимальних методів планування їжі для госпіталізованих хворих на цукровий діабет та гіперглікемію. Рекомендується вивчити доступні варіанти реалізації послідовних планів прийому вуглеводних страв та запропонувати більш лібералізовану дієту.
Подяка
Автори дякують зацікавленим членам Американської асоціації викладачів діабету; члени Академії дієтології та дієтології Діабетична група з догляду та освіти з дієтичної практики; а також спеціалісти з терапевтичного лікування та клінічні медсестри Touch Point, які відповіли на наше опитування. Також подяка Емі Муссельман, штат Меріленд, штат Джорджія, доктору медицини Марку Куммеру та Едіт Бейкер, штат Каліфорнія, LDN, CDE, з лікарні Священного Серця в Пенсаколі, штат Флорида.
- Кухонна цифрова вага Etekcity Smart Nutrition Food Calorie з контролем APP, відображенням фактів поживних речовин та функцією щоденника, харчова нержавіюча сталь 304 (з батареєю)
- Важливість харчування ветеринарної лікарні в порту Кеннеді
- Важливість харчування для здоров’я вашого вихованця Ветеринарна лікарня Seven Hills
- Інгредієнти Твін Пікс - Білкові затяжки - Сметана; Цибуля - 10 Серві; Нашуа Харчування
- Факти харчування "Сандвіч" з ковбасою, яйцями та сиром "Венді"