Панкреатит в грузді: злоякісний маскарад у дванадцятипалій кишці
1 Каліфорнійський університет, Сан-Дієго, Медичний факультет, Ла-Холла, Каліфорнія, США
2 Кафедра хірургії, відділення хірургічної онкології, Центр ракових захворювань Мурса, Каліфорнійський університет, Сан-Дієго, Ла-Холла, Каліфорнія, США
3 Медичний факультет, Кафедра гастроентерології, Каліфорнійський університет, Сан-Дієго, Ла-Холла, Каліфорнія, США
4 Кафедра патології Відділення хірургічної патології Каліфорнійського університету Сан-Дієго, Сан-Дієго, Каліфорнія, США
* Автор-кореспондент: Джейсон К. Сіклік
Відділення хірургічної онкології
Університет Каліфорнії, 3855 Health Sciences Drive
Кімната 2313, Ла-Холла, Каліфорнія 92093-0987, США
Тел .: 858-822-3967
Факс: 858-228-5153
Електронна пошта: [електронна пошта захищена]
Дата отримання: 27 червня 2014 р .; Дата прийняття: 18 вересня 2014 р .; Дата публікації: 25 вересня 2014 року
Цитування: Eshagh K, Reid C, Chan M, Lin G, Savides T, et al. (2014) Паз панкреатит Groove: злоякісний маскарад у дванадцятипалій кишці. J Gastroint Dig Syst 4: 217. doi: 10.4172/2161-069X.1000217
Відвідайте для отримання додаткових статей за адресою Журнал шлунково-кишкової та травної системи
Анотація
Анотація
Ключові слова
Борознистий панкреатит; Кістозна дистрофія гетеротопічної підшлункової залози; Гамартома підшлункової залози дванадцятипалої кишки; Кіста парадуоденальної стінки; Міоаденоматоз; ГІСТ; шлунково-кишкова стромальна пухлина; Гіперплазія залози Бруннера
Вступ
Пазовий панкреатит (ГВ) - рідкісна форма хронічного панкреатиту, яка описується кількома назвами, включаючи кісту парадуоденальної стінки, гамартому підшлункової залози дванадцятипалої кишки, кістозну дистрофію гетеротопічної підшлункової залози та міоаденоматоз. ГП найчастіше зустрічається у чоловіків у віці 40-50 років, які в анамнезі мали алкоголізм та/або куріння з болями в животі, блювотою та втратою ваги. Зображення зазвичай виявляє дуоденальний стеноз та кістозні ураження біля головки підшлункової залози [1]. Ця форма вогнищевого, хронічного панкреатиту вражає “борозна” між дванадцятипалою кишкою, загальною жовчною протокою та головкою підшлункової залози. Вважається, що причиною є функціональна та/або анатомічна незначна обструкція сосочка в’язкими секретами підшлункової залози [2]. Найчастіше це відбувається через алкоголь або куріння. У свою чергу, спостерігається порушення відтоку ферментів підшлункової залози, проліферація залози Бруннера та наслідковий панкреатит [3]. Гетеротопічна підшлункова залоза в дванадцятипалій кишці та виразкова хвороба також є можливими чинниками. На відміну від хронічного панкреатиту, не існує відомих зв'язків між борознистим панкреатитом, аутоімунними захворюваннями або жовчнокам'яною хворобою [4].
Вибрані методи діагностичної візуалізації включають КТ та верхню ендоскопію за допомогою EUS. КТ зазвичай виявляє кістозну стінку дванадцятипалої кишки та місцеве запалення. Ендоскопічна візуалізація може виявити запалену слизову оболонку дванадцятипалої кишки зі стенозом просвіту. На EUS кісти виявляються в межах борозни та стінки дванадцятипалої кишки [3,5]. Незважаючи на вищезазначені висновки, постановка діагнозу тканин часто буває важкою через неоднорідність клітин у стінці дванадцятипалої кишки та парадуоденальних кіст.
Матеріали і методи
Звіт про справу
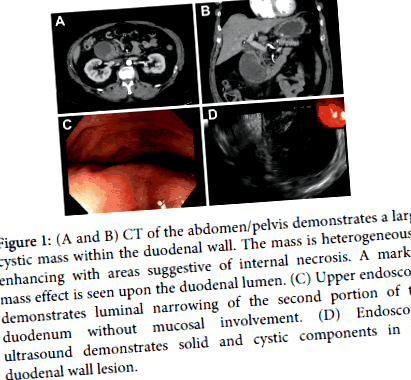
Фігура 1: (А і В) КТ живота/тазу демонструє велику кістозну масу в стінці дванадцятипалої кишки. Маса неоднорідно збільшується з ділянками, що свідчать про внутрішній некроз. Помітний ефект маси спостерігається на просвіті дванадцятипалої кишки. (В) Верхня ендоскопія демонструє звуження просвіту другої частини дванадцятипалої кишки без ураження слизової оболонки. (D) Ендоскопічне ультразвукове дослідження демонструє тверді та кістозні компоненти ураження стінок дванадцятипалої кишки.
Малюнок 2: (А) Мікрофотографія цитологічних зразків демонструє вогнища клітин веретена на тлі нормального епітелію кишечника (Diff-Quick, 200x). (B) Повторні аспіратори демонструють вогнища веретено-епітеліоїдних клітин (Diff-Quick, 400x). (C) На мікрофотографії резектованого зразка виявляється стінка кісти, що прилягає до підшлункової залози, що свідчить про фіброз та хронічний панкреатит (H&E, 20x). (D та E) На мікрофотографіях резектованого зразка виявляється кістозна маса, що прилягає до нормальної слизової оболонки дванадцятипалої кишки (H&E, 20x). (F) Мікрофотографії проліферації клітини міоїдного веретена (наприклад, стромальної) в нижній частині зображення, яка є найбільш сумісною з міофібробластами та фібробластами, а також фокусні ділянки, що містять макрофаги, насичені гемосидерином (H&E, 200x).
Обговорення
Проблема передопераційного діагностування борознистого панкреатиту полягає в неоднозначності результатів візуалізації та цитологічній мінливості. Цитологія може продемонструвати клітини веретена, навантажені ліпідами макрофаги та/або сміття [6]. Насправді, залежно від площі вибірки, ознаки можуть свідчити про доброякісну патологію, таку як гіперплазія залози Бруннера (BGH) або підслизові пухлини (SMT), такі як шлунково-кишкова стромальна пухлина (GIST), лейоміома та шваннома. GIST найчастіше має гістологію клітин веретена, але може також мати епітеліоїдні або змішані особливості. Маркери, як правило, включають KIT (CD117) та актин гладкої мускулатури. Основним відмінним фактором між GIST та іншими ЗПТ є те, що останні майже рівномірно KIT-негативні. Однак приблизно один із двадцяти GIST також є KIT-негативними. Таким чином, маркер «Виявлений на GIST-1» (DOG-1) може допомогти у розрізненні цих ЗПТ.
Присутність залоз Бруннера на біопсіях може призвести до неправильної діагностики BGH. Це може бути подібним чином до GP, оскільки є надмірні залози Бруннера. Однак вважається, що BGH спричинений гіперактивністю екзокринних модулюючих факторів, включаючи блукаючий нерв та фактор слизової оболонки кишечника [7], а також гіперсекрецією шлункової кислоти та зменшенням секреції ферментів підшлункової залози [2]. Ендоскопічно BGH має вузлові, а не кістозні ураження в підслизовій оболонці дванадцятипалої кишки [8]. Хоча гіперплазія залоз Бруннера часто протікає безсимптомно, єдиної думки щодо резекції (тобто панкреатодуоденектомії) не існує, за винятком випадків, коли у пацієнтів розвиваються важкі симптоми, такі як біль у животі або крововилив.
У випадках ГП, вторинних до алкоголю, лікування полягає у консервативному лікуванні; nil per os, знеболення, парентеральне харчування та відмова від алкоголю. Пацієнтам із ГП, вторинними до анатомічних відхилень, або резистентними до консервативного лікування, рекомендується панкреатикодуоденектомія, приблизно у 75% пацієнтів післяопераційне полегшення симптомів повністю [3].
Висновок
Таким чином, ГП - рідкісне захворювання, яке часто імітує підслизові пухлини дванадцятипалої кишки та злоякісні периампулярні пухлини, які мають обструктивну жовтяницю. Хірургічна терапія залишається золотим стандартом для лікування цього захворювання, коли є симптоми та обструкція. З моменту резекції наш пацієнт терпить дієту, а його вага стабільна.
- Діарея та симптоматична коагулопатія Нечаста презентація целіакії OMICS International
- Дієта робить людей жирними OMICS International
- Дієта; Зміни у способі життя для іноземних студентів
- Дієта при панкреатиті - Dietonus
- Шкала жирової фобії переглянута у короткій формі Міжнародний журнал ожиріння