Чи містить передня жирова тканина передміхурової залози, видалена під час роботизованої радикальної простатектомії, будь-які лімфатичні вузли?
Алі Фуат Атмака
1 Університет Йілдіріма Беязіта, медичний факультет, навчально-дослідна лікарня імені Ататюрка в Анкарі, відділення урології, Анкара, Туреччина
Абдулла Ердем Канда
1 Університет Йілдіріма Беязіта, Медичний факультет, Анкарська навчально-дослідна лікарня імені Ататюрка, відділення урології, Анкара, Туреччина
Мурат Кеске
2 Анкарська навчально-дослідна лікарня імені Ататюрка, відділення урології, Анкара, Туреччина
Мухаммед Ерсагун Арслан
2 Анкарська навчально-дослідна лікарня імені Ататюрка, відділення урології, Анкара, Туреччина
Давут Камаці
2 Анкарська навчально-дослідна лікарня імені Ататюрка, відділення урології, Анкара, Туреччина
Ердал Алкан
3 Меморіальна лікарня Шіслі, відділення урології, Стамбул, Туреччина
Мевлана Деря Бальбай
3 Меморіальна лікарня Шіслі, відділення урології, Стамбул, Туреччина
Анотація
Вступ
Ми дослідили, чи містить передня перипростатична жирова тканина (APPF) тканина, видалена під час роботизованої радикальної простатектомії (RARP), будь-які лімфатичні вузли (LN).
Матеріал і методи
Тканини APPF, вилучені під час RARP у 129 пацієнтів, оцінювались гістогістологічно. Встановлено кореляцію з післяопераційною патологічною стадією. Пацієнти, які в анамнезі перенесли операції на передміхуровій залозі чи сечовому міхурі та променеву терапію, були виключені.
Результати
Середній вік пацієнта, сироватковий специфічний антиген (PSA), маса простати та індекс маси тіла (ІМТ) становили 62,2 ± 5,5 (діапазон 45–74), 9,3 ± 6,3 нг/дл (діапазон 0,26-30,3), 60,3 ± 27,2 грам ( діапазон 11,0–180) та 26,6 ± 1,9 кг/м 2 (діапазон 20,0–30,3) відповідно. Загалом, LN в тканинах APPF було виявлено у 14 (10,9%) пацієнтів із середнім рівнем LN 1,1 ± 0,7 LN (діапазон, 1–3). Серед виявлених метастатичних ЛН не виявлено. З пацієнтів із захворюваннями pT2a (n = 22), pT2b (n = 15), pT2c (n = 62) та pT3a (n = 21), LN у тканинах APPF виявлено у 1 (4,6%), 1 (6,7%) ), 11 (17,7%) та 1 (4,8%) пацієнта у кожній групі відповідно. Серед пацієнтів ЛН у тканинах APPF були виявлені у 0 (0%), 5 (35,7%), 8 (57,1%) та 1 (7,1%) пацієнтів із недостатньою вагою, оптимальною вагою, надмірною вагою та ожирінням у пацієнтів через індекс маси тіла відповідно.
Висновки
У нашій серії ЛН були виявлені приблизно у 10% пацієнтів. Отже, цей жир не слід відтісняти під час RARP, а слід видаляти та направляти на патологічну оцінку. Хоча в нашій серії не було виявлено метастатичного ЛН, наявність метастатичних ЛН може вплинути на онкологічні результати пацієнтів і вимагає подальших досліджень.
ВСТУП
Радикальна простатектомія (РП) є загальним варіантом лікувального хірургічного лікування при локалізованому раку простати (РПЖ). Дисекція тазових лімфатичних вузлів (ЛН) проводиться з метою визначення стадії захворювання, прогнозу та необхідних варіантів лікування в майбутньому [1, 2].
Жирова тканина, що лежить над простатою, видаляється для кращого опромінення дорсального венозного комплексу, пубопростатичних зв’язок та верхівки простати [3]. Однак, якщо патологію не вивчить ця жирова тканина окремо, наявність LN та можливі метастази можуть бути пропущені та недооцінені. Зрештою це може вплинути на стадію післяопераційного захворювання, лікування та онкологічні результати.
У нашому дослідженні ми досліджували результати гістопатологічної оцінки тканин переднього перипростатичного жиру (APPF), які окремо направляли на патологічну оцінку, щоб вивчити наявність ЛН та метастазування.
МАТЕРІАЛ І МЕТОД
Загалом у наше дослідження було включено 129 пацієнтів, які пройшли РАРП у період з січня 2012 року по жовтень 2014 року. Хірургічні процедури виконували три роботи-хірурги (AFA, AEC та MDB). Всі процедури RARP виконувались через транперитонеальний підхід, і пацієнти, які в анамнезі мали трансуретральну хірургію або променеву терапію, були виключені з дослідження.
Під час процедур RARP зразки тканин APPF відправляли окремо для патологічної оцінки. APPF, що охоплює передміхурову залозу, ендопельвічну фасцію, дорсальний венозний комплекс, верхівку передміхурової залози, пубопростатичні зв’язки, простато-міхуровий зв’язок та шийку сечового міхура, розсікали блочно латерально та головно. Якщо були виявлені метастатичні ЛН, проводилась імуногістохімія для простати-специфічного антигену (PSA) та простати-специфічної кислої фосфатази.
Для подальшої оцінки були включені параметри, включаючи сироватковий PSA, вагу простати, індекс маси тіла (ІМТ), позитивні хірургічні поля (PSM) та бал Глісона (GS). Пацієнтів класифікували за ІМТ (кг/м 2) наступним чином: 30 осіб із ожирінням. Оцінювали наявність LN у кожній групі ІМТ.
РЕЗУЛЬТАТИ
Характеристики пацієнта зведені в таблицю 1. Середній вік пацієнта, ПСА в сироватці крові, маса простати та ІМТ становили 62,2 ± 5,5 (діапазон 45–74), 9,3 ± 6,3 нг/дл (діапазон 0,3–30,3), 60,3 ± 27,2 г (діапазон 11,0–180) та 26,6 ± 1,9 кг/м 2 (діапазон 20,0-30,3) відповідно. Загалом, LN в тканинах APPF було виявлено у 14 (10,6%) пацієнтів із середнім рівнем LN 1,1 ± 0,7 LN (діапазон, 1–3). Серед виявлених метастатичних ЛН не виявлено. У жодного з пацієнтів не було виявлено додаткових ускладнень або захворюваності через висічення APPF.
Таблиця 1
| Вік | 61,5 ± 5,6 | 62,3 ± 5,4 | 62,2 ± 5,5 | 0,6 |
| ІМТ | 25,8 ± 2,5 | 26,7 ± 1,7 | 26,6 ± 1,9 | 0,1 |
| PSA в сироватці крові | 9,1 ± 7,0 | 9,3 ± 6,2 | 9,3 ± 6,3 | 0,9 |
| Вага простати | 73,1 ± 40,9 | 58,8 ± 24,9 | 60,3 ± 27,2 | 0,06 |
Післяопераційні патологічні стадії включали pT0 (n = 1, 0,8%), pT2a (n = 22, 17,1%), pT2b (n = 15, 11,6%), pT2c (n = 62, 48,1%), pT3a (n = 21, 16,3%) та pT3b (n = 8, 6,2%). Загалом PSM було виявлено у 32 (24,8%) пацієнтів. Серед пацієнтів із хворобою pT2 (n = 99) показник PSM становив 13,1% (n = 13). Серед пацієнтів із хворобою pT3 (n = 29) показник PSM становив 65,5% (n = 19). З пацієнтів із захворюваннями pT2a (n = 22), pT2b (n = 15), pT2c (n = 62) та pT3a (n = 21), LN у тканинах APPF виявлено у 1 (4,6%), 1 (6,7%) ), 11 (17,7%) та 1 (4,8%) пацієнта у кожній групі відповідно. У тканинах APPF у пацієнтів із захворюваннями pT0 (n = 1) та pT3b (n = 8) не виявлено LN. З пацієнтів із післяопераційним GS 3 + 3 = 6 (n = 63), GS 3 + 4 = 7 (n = 34), GS 4 + 3 = 7 (n = 14) та GS 4 + 4 = 8 (n = 7) захворювання, LN в тканинах APPF були виявлені у 11 (17,5%), 1 (2,9%), 1 (7,1%) та 1 (14,3%) пацієнтів відповідно. У пацієнтів з післяопераційною ГС 5 + 3 = 8 (n = 1), 3 + 5 = 8 (n = 2) та 4 + 5 = 9 (n = 6) у тканині APPF не виявлено LN. У нас не було жодного пацієнта з післяопераційним ГС 5 + 4 = 9 або 5 + 5 = 10.
З пацієнтів ЛН у тканинах APPF були виявлені у 0 (0%), 5 (35,7%), 8 (57,1%) та 1 (7,1%) пацієнтів із недостатньою вагою, оптимальною вагою, надмірною вагою та ожирінням через ІМТ відповідно . Не виявлено зв'язку між ІМТ та наявністю LN або середнім рівнем LN в тканині APPF (p> 0,05).
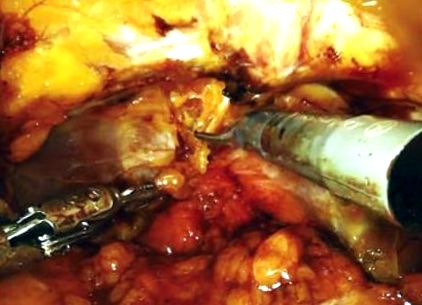
Ми видалили тканину APPF в якості блочного висічення та надіслали її як цільну частину для патологічної оцінки. Зазвичай ми починали видаляти жир латерально з одного боку на ендопельвальній фасції, з боків до медіально, а потім переносити на інший бік. Ми накопичили обидві сторони посередині навколо поверхневої спинної вени на простаті. Після цього ми підняли його над передміхуровою залозою за допомогою біполярних ножиць Меріленда, припікали та обрізали його кінчик над верхівкою передміхурової залози, застосовуючи біполярну енергію. Потім ми відсунули його назад до місця з'єднання простати та шийки сечового міхура і вирізали тканину, застосувавши монополярну та біполярну припікання. Після висічення тканини APPF очищаються ділянка ендопельвальної фасції, пубопростатичні зв’язки, верхівка передміхурової залози, поверхня передміхурової залози та місце з’єднання між шийкою простати та сечового міхура (Рисунки 1 та та 2 2).
Перипростатичне висічення жирової тканини (до видалення). Передміхурова залоза, ендопельвічна фасція, пубопростатичні зв’язки, місце з’єднання простати і шийки сечового міхура покриті жировою тканиною.
Перипростатичне висічення жирової тканини (після видалення). Після висічення жирової тканини чітко видно передміхурову залозу, ендопельвічну фасцію, пубопростатичні зв’язки, місце з’єднання між простатою та шийкою сечового міхура.
ОБГОВОРЕННЯ
У нашому дослідженні ми виявили LN в тканині APPF у 10,9% пацієнтів. Анінг та ін. [4] повідомили про 17% (n = 282), Jeong et al. [5] повідомили про 11,6% (n = 228) та Finley et al. [6] повідомили про 14,7% (n = 204) LN в тканині APPF у їх серії відповідно. Тому наші висновки схожі на раніше опубліковані дослідження.
Таблиця 2
Результати опублікованої літератури про перипростатичну жирову тканину та наявність лімфатичних вузлів
| Кім та ін. [8] | 2013 рік | І те, і інше | 4261 | 388 (11,9%) | 40 (0,94%) | 4 (10%) | 33 (82,5%) | 3 (7,5%) |
| Finley та ін. [6] | 2007 рік | Роботизований | 204 | 30 (14,7%) | 4 (2%) | 0 (0%) | 4 (100%) | 0 (0%) |
| Jeong et al. [5] | 2013 рік | Роботизований | 258 | 30 (11%) | 3 (1,16%) | 0 (0%) | 3 (100%) | 0 (0%) |
| Наша серія | 2015 рік | Роботизований | 129 | 14 (10,9%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) |
Кім та ін. припустили, що видалення тканини APPF призводить до більш точного стадіювання пацієнтів [8]. У їх серії, завдяки виявленню метастатичних LN в тканині APPF, 0,63% пацієнтів були патологічно підвищеними на стадії [8]. Цей висновок, безумовно, може вплинути на потребу в післяопераційному ад'ювантному лікуванні у цій групі пацієнтів. Стан регіональних ЛН є одним з найважливіших прогностичних показників виживання без хвороби та загальної виживаності при РПЖ [11]. Якщо в тканині APPF виявлено метастатичний LN; пацієнтам може знадобитися допоміжна гормональна терапія або променева терапія.
Анатомічно розтинаючи тканину APPF, Finley et al. [6] спостерігали, що передня жирова подушечка була безпосередньо пов’язана з обтураторним ланцюгом LN на бічній стінці тазу. Jeong et al. ідентифікували 3 пацієнтів з метастатичними LN в тканині APPF в їх серії з 258 пацієнтів, і 2 з цих 3 також мали метастази в тазові LN [5]. Харніш та ін. ідентифікував 4 пацієнтів, які мали метастази в тканині APPF у своєму дослідженні, включаючи 302 пацієнтів, і 2 з цих 4 пацієнтів також мали метастази в тазову ЛН [4]. Finley та ін. ідентифікували 4 хворих з метастатичними перипростатичними ЛН, але лише у одного з них також були метастази в тазовий ЛН [6]. Для оцінки необхідності ад'ювантної терапії важливим є післяопераційне спостереження за PSA в сироватці крові, а також виявлення метастатичних LN. У своєму багатоцентровому дослідженні, що включало 4261 пацієнта, Kim et al. повідомили, що 6 з 40 пацієнтів з метастазами на перипростатичну передню жирову лімфоїдну тканину не потребували ад’ювантної терапії під час спостереження 1,6–51 місяця, що може свідчити про терапевтичну перевагу [8].
Ми видалили тканину APPF в якості блочного висічення. Однак Кім та співавт. окремо оцінювали тканину APPF у трьох частинах як лівий пакет, середній пакет та правий пакет [8]. В їх результатах 89% LN було виявлено в середньому пакеті [8]. Вони запропонували окремо розібрати та відправити тканину APPF для патологічної оцінки. У їх центрі підвищення вартості було ще одним питанням патологічної оцінки перипростатичної жирової тканини [8]. З метою зменшення вартості вони пропонували вимагати патологічної оцінки тканини APPF лише у пацієнтів середнього та високого ризику. У нашій країні, якщо операція проводиться в приватних установах, патологічна оцінка тканини APPF збільшує витрати. Однак у державних установах це не збільшує загальних витрат, оскільки всі витрати покриває уряд. Крім того, оскільки ми вважаємо, що повне видалення тканини APPF призводить до кращого впливу хірургічного поля на операційного консольного хірурга, ми акцизуємо його навіть у пацієнтів із РПЖ низького ризику.
У нашому дослідженні не виявлено зв'язку між ІМТ та наявністю LN або кількістю LN в тканині APPF. ІМТ може впливати на кількість перипростатичного жиру, а не на наявність LN.
Не тільки роботизовані серії, а й відкриті ретропубкові радикальні простатектомії (RRP) оцінювали наявність LN в тканині APPF. Хансен та ін. ідентифікували ЛН у перипростатичній області у 19 (5,5%) пацієнтів із 356 у їх серії RRP, і 4 (1,2%) з них мали метастази, один із 4 пацієнтів також мав метастази ЛН в таз. У цьому дослідженні вони повідомили, що не існує зв'язку між перипростатичним метастазом LN та метастазами LN в таз, але для забезпечення точного стадіювання патологічне дослідження перипростатичної лімфатичної області має бути рутинною процедурою [12].
Наше дослідження має деякі обмеження, які включають обмежену кількість пацієнтів та відмінності в досвіді хірургів, які виконували випадки. Зі збільшенням кількості пацієнтів та більшою кількістю пацієнтів з РПЖ, ми вважаємо, що пацієнтів з метастатичними LN в тканині APPF можна ідентифікувати.
ВИСНОВКИ
У тканині APPF можуть бути присутні лімфатичні вузли, які слід видалити та направити на гістопатологічну оцінку після RARP. Виявлення метастатичних LN в APPF може вплинути на післяопераційне стадіювання та ведення пацієнтів. Крім того, видалення APPF призводить до кращого опромінення хірургічного поля.
КОНФЛІКТ ІНТЕРЕСІВ
Автори не заявляють конфлікту інтересів.
- Чи містить сир сироватку?
- Чи містять креветки жир із здоровим харчуванням?
- FDA заявляє, що "Золотий рис" не містить достатньої кількості бета-каротину, щоб задовольнити вимоги щодо здоров'я; Продовольча політика
- Прості експерименти, щоб визначити, які чіпси містять більше жирового синоніма
- Некроз жиру в тканинному клапті Ознаки, симптоми, діагностика та лікування